Latest Blogs
यूरिन कल्चर टेस्ट: प्रक्रिया, तैयारी और रिपोर्ट
यूरिन कल्चर टेस्ट क्या है? यूरिन कल्चर टेस्ट (Urine Culture Test) एक लैब जांच है, जिसमें पेशाब (मूत्र) के नमूने में मौजूद बैक्टीरिया या फंगस (यीस्ट) का पता लगाया जाता है और उनकी पहचान की जाती है। यह जांच मूत्र पथ संक्रमण (यूटीआई) का निदान करने में बहुत मददगार होती है, जो मूत्राशय, किडनी, यूरेटर्स (मूत्रवाहिनियाँ) या यूरेथ्रा (मूत्रमार्ग) को प्रभावित कर सकता है। मूत्र की कल्चर जाँच का मुख्य उद्देश्य यह पता लगाना होता है कि संक्रमण किस जीवाणु/फंगस की वजह से हो रहा है। इस टेस्ट में मूत्र के नमूने को एक विशेष पोषक माध्यम (कल्चर मीडिया) पर रखा जाता है, जिससे सूक्ष्मजीव बढ़ सकें। 24 से 72 घंटों में, अगर नमूने में बैक्टीरिया या फंगस मौजूद हैं, तो वे बढ़ जाते हैं और उनकी पहचान आसान हो जाती है। इसके बाद लैब उस जीव का प्रकार और मात्रा बताती है। इसके साथ अक्सर यूरिन कल्चर सेंसिटिविटी टेस्ट भी किया जाता है, ताकि यह पता चल सके कि कौन-सी एंटीबायोटिक उस खास संक्रमण के खिलाफ सबसे प्रभावी होगी। इससे इलाज अधिक सटीक होता है, जल्दी राहत मिलती है और एंटीबायोटिक रेजिस्टेंस का जोखिम कम होता है। दिलचस्प बात यह है कि ई. कोलाई (E. coli) लगभग 90% यूटीआई के लिए जिम्मेदार होती है, इसलिए यूरिन कल्चर में यह सबसे आम जीव माना जाता है। कुल मिलाकर, यह टेस्ट सही इलाज तय करने और मूत्र संक्रमण से जुड़ी जटिलताओं को कम करने के लिए बहुत जरूरी है। किसे यूरिन कल्चर की जरूरत होती है? यूरिन कल्चर टेस्ट आमतौर पर उन लोगों को सुझाया जाता है जिनमें यूटीआई के लक्षण हों। जैसे—पेशाब करते समय जलन, बार-बार या तुरंत पेशाब लगना, पेशाब का धुंधला या बदबूदार होना, पेशाब में खून, पेट के निचले हिस्से या पीठ में दर्द, बुखार या ठंड लगना। ये संकेत बताते हैं कि बैक्टीरियल संक्रमण हो सकता है, जिसकी सही पहचान जरूरी होती है। डॉक्टर बार-बार होने वाले यूटीआई, गर्भवती महिलाओं, मूत्र पथ की संरचनात्मक समस्या वाले लोगों, या कमजोर प्रतिरक्षा (इम्यून सिस्टम) वाले व्यक्तियों में भी यूरिन कल्चर टेस्ट कराने की सलाह दे सकते हैं। ऐसे मामलों में कल्चर सेंसिटिविटी से यह तय करने में मदद मिलती है कि कौन-सी एंटीबायोटिक सबसे असरदार होगी—जिससे इलाज अधिक लक्षित होता है और जटिलताओं का जोखिम घटता है। यूरिन कल्चर टेस्ट और यूरिन जांच (Urinalysis) में क्या फर्क है? हालाँकि यूरिन जांच (Urinalysis) और यूरिन कल्चर टेस्ट—दोनों के लिए मूत्र का नमूना चाहिए, लेकिन दोनों का उद्देश्य अलग होता है। यूरिन जांच एक शुरुआती/स्क्रीनिंग टेस्ट है, जिसमें पेशाब में रेड ब्लड सेल्स, व्हाइट ब्लड सेल्स, बैक्टीरिया, प्रोटीन, ग्लूकोज़ और अन्य पदार्थों की मौजूदगी देखी जाती है। यह संक्रमण की संभावना दिखा सकता है, लेकिन यह नहीं बताता कि संक्रमण किस जीव से हुआ है। वहीं यूरिन कल्चर सेंसिटिविटी टेस्ट ज्यादा विस्तृत जांच है। इसमें नमूने में मौजूद सूक्ष्मजीवों को बढ़ाकर (कल्चर करके) यह पता लगाया जाता है कि कौन-सा बैक्टीरिया या फंगस संक्रमण कर रहा है। साथ ही, कल्चर सेंसिटिविटी यह भी बताती है कि कौन-सी एंटीबायोटिक उस जीव के खिलाफ सबसे प्रभावी होगी। तालिका: यूरिन कल्चर टेस्ट और यूरिन जांच में अंतर बिंदु यूरिन जांच यूरिन कल्चर टेस्ट उद्देश्य संक्रमण या अन्य गड़बड़ी के संकेतों की त्वरित जांच संक्रमण करने वाले सटीक जीव की पहचान और पुष्टि यह क्या दिखाती है रेड ब्लड सेल्स, व्हाइट ब्लड सेल्स, बैक्टीरिया, प्रोटीन, ग्लूकोज़ और अन्य पदार्थ संक्रमण करने वाले विशिष्ट बैक्टीरिया या फंगस समय तुरंत/जल्द परिणाम सूक्ष्मजीवों की वृद्धि और जांच के लिए 24-72 घंटे रिपोर्ट क्या बताती है संक्रमण की संभावना सटीक कारण और कौन-सी एंटीबायोटिक असरदार होगी आगे की कार्रवाई संक्रमण की आशंका हो तो कल्चर कराने की जरूरत पड़ सकती है सीधे सही एंटीबायोटिक इलाज चुनने में मदद करता है यूरिन कल्चर के दौरान क्या होता है? यूरिन कल्चर टेस्ट (जिसे कई जगह कल्चर और सेंसिटिविटी (C & S) भी कहा जाता है) के लिए आपको मूत्र का नमूना देना होता है। प्रक्रिया आमतौर पर ऐसी होती है: साफ-सफाई: हाथ अच्छी तरह धोएँ और दिए गए एंटीसेप्टिक वाइप से जननांग क्षेत्र साफ करें, ताकि नमूना दूषित न हो। नमूना लेना: पहले थोड़ा पेशाब टॉयलेट में करें, फिर बीच की धार (मिडस्ट्रीम) का मूत्र लैब द्वारा दिए गए स्टरल कंटेनर में लें। कंटेनर के अंदरूनी हिस्से को न छुएँ। बंद करना और पहचान लिखना: कंटेनर अच्छी तरह बंद करें और उस पर नाम, जन्मतिथि और नमूना लेने का समय लिखें। लैब तक पहुँचाना: नमूना जल्द से जल्द लैब/हेल्थकेयर प्रोवाइडर को दें। देरी हो तो नमूना फ्रिज में रखें, ताकि बैक्टीरिया जरूरत से ज्यादा न बढ़ें। लैब में तकनीशियन मूत्र की थोड़ी मात्रा कल्चर मीडिया प्लेट पर लगाते हैं। 24-48 घंटे बाद ग्रोथ देखी जाती है। यदि सूक्ष्मजीव बढ़ते हैं, तो उनकी पहचान और संख्या बताई जाती है। इसके बाद एंटीबायोटिक सेंसिटिविटी टेस्ट किया जाता है ताकि सही उपचार चुना जा सके। यूरिन सैंपल लेने के अन्य तरीके कुछ खास स्थितियों में मूत्र नमूना लेने के अन्य तरीके अपनाए जा सकते हैं: कैथेटर से नमूना: एक स्टरल कैथेटर यूरेथ्रा से होकर मूत्राशय में डालकर सीधे मूत्र लिया जाता है। जब क्लीन-कैच नमूना देना संभव न हो, तब यह तरीका अपनाया जाता है। सुप्राप्यूबिक एस्पिरेशन: दुर्लभ मामलों में पेट की दीवार से सुई डालकर सीधे मूत्राशय से मूत्र लिया जाता है। यह आमतौर पर शिशुओं में या जब अन्य तरीके संभव न हों, तब किया जाता है। यूरिन बैग से नमूना: शिशु/छोटे बच्चों में स्टरल बैग जननांग क्षेत्र पर लगाया जाता है। हालांकि, इस तरीके में दूषित होने की संभावना ज्यादा रहती है। यूरिन कल्चर रिपोर्ट आने में कितना समय लगता है? यूरिन कल्चर टेस्ट में आमतौर पर 24 से 48 घंटे लगते हैं। अगर फंगस संक्रमण की आशंका हो, तो कल्चर कई दिनों तक रखा जा सकता है। ग्रोथ मिलने के बाद एंटीबायोटिक सेंसिटिविटी टेस्ट किया जाता है, इसलिए फाइनल यूरिन कल्चर रिपोर्ट आने में थोड़ा समय बढ़ सकता है। यूरिन कल्चर टेस्ट के जोखिम यूरिन कल्चर टेस्ट सामान्यतः सुरक्षित और कम जोखिम वाला है, खासकर जब मिडस्ट्रीम क्लीन-कैच नमूना लिया जाए। फिर भी कुछ स्थितियों में ये परेशानियाँ हो सकती हैं: असुविधा या दर्द: यदि कैथेटर से नमूना लिया गया हो, तो कुछ देर असुविधा या हल्का दर्द हो सकता है। संक्रमण का जोखिम: कैथेटराइजेशन में बहुत कम संभावना होती है कि नए बैक्टीरिया मूत्र पथ में चले जाएँ। हल्का खून या जलन: दुर्लभ मामलों में कैथेटर या सुप्राप्यूबिक एस्पिरेशन में हल्की जलन/खून आ सकता है। गलत रिपोर्ट: नमूना सही तरीके से न लेने या दूषित होने पर रिपोर्ट गलत आ सकती है और टेस्ट दोहराना पड़ सकता है। एलर्जी: बहुत ही दुर्लभ, लेकिन कुछ लोगों को एंटीसेप्टिक से त्वचा में जलन हो सकती है। इन छोटे जोखिमों के बावजूद, यूटीआई का सटीक निदान और सही इलाज के लिए यूरिन कल्चर टेस्ट बहुत महत्वपूर्ण है। किसी भी चिंता के लिए अपने डॉक्टर से सलाह लें, जिसमें यूरिन कल्चर टेस्ट की कीमत से जुड़ी जानकारी भी शामिल हो सकती है। पॉजिटिव यूरिन कल्चर रिपोर्ट का क्या मतलब है? पॉजिटिव यूरिन कल्चर रिपोर्ट का मतलब है कि मूत्र नमूने से बैक्टीरिया या फंगस की ग्रोथ हुई है—यानी मूत्र संक्रमण मौजूद है। लैब ग्रोथ की मात्रा बताती है, जो आमतौर पर colony-forming units per millilitre के रूप में सीएफयू/एमएल (CFU/mL) में लिखी जाती है। ज्यादा काउंट आमतौर पर अधिक महत्वपूर्ण संक्रमण दर्शाता है। इस रिपोर्ट में संक्रमण करने वाले जीव की पहचान भी बताई जाती है—जैसे ई. कोलाई, क्लेब्सिएला या स्टैफिलोकोकस। यह जानकारी सही एंटीबायोटिक चुनने के लिए जरूरी होती है। साथ ही, कल्चर सेंसिटिविटी से यह पता चलता है कि कौन-सी एंटीबायोटिक उस विशेष बैक्टीरिया पर सबसे ज्यादा असर करेगी। इससे इलाज अधिक प्रभावी होता है और एंटीबायोटिक रेजिस्टेंस का खतरा कम होता है। नेगेटिव यूरिन कल्चर रिपोर्ट का क्या मतलब है? नेगेटिव यूरिन कल्चर टेस्ट का मतलब है कि मूत्र नमूने में कोई महत्वपूर्ण बैक्टीरिया या फंगस ग्रोथ नहीं मिली। यानी आपके लक्षण यूटीआई की वजह से होने की संभावना कम है। हालांकि, यह भी ध्यान रखें कि नेगेटिव यूरिन कल्चर रिपोर्ट से हर तरह की मूत्र संबंधी समस्या पूरी तरह से बाहर नहीं हो जाती। कुछ मामलों में यूटीआई जैसे लक्षण अन्य कारणों से भी हो सकते हैं, जैसे: मूत्र पथ में जलन या सूजन मूत्राशय में पथरी या अन्य रुकावट ओवरएक्टिव ब्लैडर सिंड्रोम यौन संचारित संक्रमण जैसे क्लैमाइडिया या गोनोरिया यदि मूत्र की कल्चर जाँच नेगेटिव आने के बावजूद लक्षण बने रहें, तो डॉक्टर अन्य जांचें सुझा सकते हैं ताकि असली कारण पता चल सके और सही इलाज तय हो सके। निष्कर्ष यूरिन कल्चर टेस्ट यूटीआई का पता लगाने और संक्रमण करने वाले जीव की सही पहचान के लिए एक महत्वपूर्ण जांच है। कल्चर सेंसिटिविटी से यह भी पता चलता है कि कौन-सी एंटीबायोटिक सबसे प्रभावी होगी, जिससे इलाज अधिक लक्षित और असरदार बनता है। Metropolis Healthcare में, हम सटीक और समय पर जांच के महत्व को समझते हैं। हमारी आधुनिक लैब्स में यूरिन कल्चर सेंसिटिविटी टेस्ट उपलब्ध हैं। आप हमारे केंद्रों पर या घर पर सैंपल कलेक्शन के जरिए नमूना दे सकते हैं, और हमारी प्रशिक्षित टीम भरोसेमंद यूरिन कल्चर रिपोर्ट उपलब्ध कराती है ताकि आपका डॉक्टर सही उपचार योजना बना सके।
स्वप्रतिरक्षी रोग: लक्षण, कारण और प्रकार
स्वप्रतिरक्षी रोग (ऑटोइम्यून) बीमारियों का एक समूह हैं, जिनमें शरीर की प्रतिरक्षा प्रणाली गलती से स्वस्थ कोशिकाओं पर हमला कर देती है। ये बीमारियाँ शरीर के किसी भी हिस्से को प्रभावित कर सकती हैं, जिनमें अंग, जोड़ और अन्य ऊतक शामिल हैं। स्वप्रतिरक्षी रोगों का कारण अज्ञात है। हालांकि, माना जाता है कि आनुवंशिकी, पर्यावरण और जीवनशैली से जुड़े कारकों का संयोजन इसमें भूमिका निभा सकता है। प्रतिरक्षा प्रणाली आम तौर पर किसी भी ऐसे बैक्टीरिया या वायरस के लिए सतर्क रहती है जो खतरा पैदा कर सकते हैं। जब यह इन बाहरी घुसपैठियों का पता लगाती है, तो उन्हें खत्म करने के लिए “योद्धा” कोशिकाओं की एक टीम भेजती है। सामान्यतः यह आपकी अपनी कोशिकाओं और उन कोशिकाओं के बीच फर्क कर सकती है जो आपकी नहीं हैं। लेकिन स्वप्रतिरक्षी रोग की स्थिति में, प्रतिरक्षा प्रणाली गलती से शरीर के किसी हिस्से—जैसे जोड़ या त्वचा—को बाहरी मान लेती है। इसके बाद यह स्वस्थ कोशिकाओं पर हमला करने के लिए स्वप्रतिरक्षी प्रतिपिंड (ऑटोएंटीबॉडी) छोड़ती है। कुछ स्वप्रतिरक्षी रोग केवल एक ही अंग को प्रभावित करते हैं, जैसे टाइप 1 मधुमेह, जो अग्न्याशय को लक्षित करता है। अन्य स्थितियाँ, जैसे ल्यूपस (या सिस्टमिक ल्यूपस एरिथेमेटोसस), अधिक व्यापक प्रभाव डाल सकती हैं। स्वप्रतिरक्षी रोगों के लक्षण स्वप्रतिरक्षी रोगों से ग्रस्त लोगों में कई तरह के लक्षण हो सकते हैं, जिनमें थकान, मांसपेशियों में दर्द, सूजन और लालिमा, हल्का बुखार, ध्यान केंद्रित करने में कठिनाई, हाथों और पैरों में सुन्नपन या झनझनाहट, बाल झड़ना और त्वचा पर चकत्ते शामिल हैं। यदि आपको इनमें से कोई भी लक्षण हो रहे हैं, तो सही निदान के लिए अपने डॉक्टर से बात करना जरूरी है। कुछ मामलों में, बिना इलाज के छोड़ देने पर स्वप्रतिरक्षी रोग अंगों को नुकसान पहुँचा सकते हैं। स्वप्रतिरक्षी रोगों के कारण स्वप्रतिरक्षी रोगों का सटीक कारण अज्ञात है, लेकिन विशेषज्ञ मानते हैं कि आनुवंशिकी, पर्यावरण और जीवनशैली से जुड़े कारकों का संयोजन इसमें शामिल हो सकता है। कुछ संभावित जोखिम कारक, जो आपको इन स्थितियों के प्रति अधिक संवेदनशील बना सकते हैं, इनमें कुछ दवाएँ लेना, परिवार में स्वप्रतिरक्षी रोगों का होना, धूम्रपान करना, महिला होना, मोटापा और विषाक्त पदार्थों के संपर्क में आना शामिल हैं। इसके अलावा, यदि आपको पहले से एक स्वप्रतिरक्षी रोग है, तो आपके लिए दूसरा विकसित होने की संभावना अधिक होती है। अंत में, संक्रमण भी स्वप्रतिरक्षी रोगों की शुरुआत में भूमिका निभा सकते हैं। इसलिए, आप जो भी दवाएँ ले रहे हों, उनके बारे में अपने स्वास्थ्य सेवा प्रदाता से बात करना और दुष्प्रभावों पर चर्चा करना महत्वपूर्ण है, ताकि यह तय किया जा सके कि वे इसमें भूमिका निभा सकते हैं या नहीं। स्वप्रतिरक्षी रोगों के प्रकार स्वप्रतिरक्षी रोगों के 80 से अधिक प्रकार हैं। कुछ आम प्रकार निम्नलिखित हैं: 1. टाइप 1 मधुमेह टाइप 1 मधुमेह तब होता है जब शरीर की प्रतिरक्षा प्रणाली इंसुलिन बनाने वाली कोशिकाओं पर हमला करके उन्हें नष्ट कर देती है। इंसुलिन एक हार्मोन है जो रक्त शर्करा स्तर को नियंत्रित करने के लिए आवश्यक होता है। इंसुलिन के बिना, रक्त में शर्करा जमा होने लगती है, जिससे रक्त वाहिकाएँ और हृदय, गुर्दे, आँखें तथा नसों जैसे अंगों को नुकसान पहुँच सकता है। यह आजीवन रहने वाली स्थिति है, जिसके लिए सावधानीपूर्वक निगरानी और प्रबंधन की जरूरत होती है। टाइप 1 मधुमेह वाले लोगों को रक्त शर्करा स्तर की जाँच के लिए इंसुलिन के इंजेक्शन लेने या इंसुलिन पंप का उपयोग करना पड़ता है। 2. रूमेटॉइड आर्थराइटिस (RA) रूमेटॉइड आर्थराइटिस, या RA, एक स्वप्रतिरक्षी रोग है, जिसमें शरीर की प्रतिरक्षा प्रणाली जोड़ों पर हमला करती है, जिससे लालिमा, गर्माहट, दर्द और जकड़न हो सकती है। यह अक्सर 30 की उम्र के आसपास या उससे कम उम्र के लोगों में देखा जाता है, जबकि ऑस्टियोआर्थराइटिस सामान्यतः अधिक उम्र के लोगों को प्रभावित करता है। RA वाले लोगों को थकान और अस्वस्थता जैसा समग्र एहसास भी हो सकता है। इसके अलावा, RA के कारण होने वाली सूजन से जोड़ों को नुकसान, संरचनात्मक विकृति और गंभीर मामलों में विकलांगता भी हो सकती है। 3. सोरायसिस/सोरायटिक आर्थराइटिस सोरायसिस एक त्वचा संबंधी स्थिति है, जिसमें त्वचा की कोशिकाएँ बहुत तेजी से बनने लगती हैं। इससे लाल और सूजे हुए चकत्ते हो सकते हैं, जो अक्सर हल्के त्वचा रंग में सिल्वर-सफेद परत (प्लाक) के साथ या गहरे त्वचा रंग में बैंगनी/गहरे भूरे रंग के साथ धूसर पपड़ियों के रूप में दिख सकते हैं। लगभग 30% सोरायसिस वाले लोगों में सूजन, जकड़न और जोड़ों का दर्द भी होता है, जिसे सोरायटिक आर्थराइटिस कहा जाता है। इसके साथ जीना कठिन हो सकता है, लेकिन लक्षणों को नियंत्रित करने के लिए उपचार उपलब्ध हैं। 4. मल्टिपल स्क्लेरोसिस (MS) मल्टिपल स्क्लेरोसिस (MS) एक ऐसी स्थिति है जो नसों की कोशिकाओं को ढकने वाली सुरक्षात्मक परत (मायलिन शीथ) को नुकसान पहुँचाकर केंद्रीय तंत्रिका तंत्र के सामान्य कामकाज को बाधित करती है। यह नुकसान कई शारीरिक और संज्ञानात्मक लक्षण पैदा कर सकता है, जैसे मांसपेशियों की कमजोरी, सुन्नपन, संतुलन की समस्या, समन्वय में दिक्कत और चलने में कठिनाई। MS के कई अलग-अलग प्रकार होते हैं, जो अलग-अलग गति और गंभीरता से आगे बढ़ सकते हैं। जैसे-जैसे मायलिन शीथ नष्ट होती जाती है, मस्तिष्क और शरीर के बीच संदेशों के आदान-प्रदान की गति बाधित हो जाती है, जिससे विभिन्न शारीरिक और संज्ञानात्मक क्षमताओं में कमी आ सकती है। MS के प्रकार और उसकी प्रगति के आधार पर, लक्षणों को कम करने और बीमारी की प्रगति को धीमा करने के लिए उपचार निर्धारित किए जा सकते हैं। 5. सिस्टमिक ल्यूपस एरिथेमेटोसस (SLE) सिस्टमिक ल्यूपस एरिथेमेटोसस (SLE) एक स्वप्रतिरक्षी रोग है, जो शरीर के कई अंगों को प्रभावित करता है—मुख्य रूप से जोड़, गुर्दे, मस्तिष्क और हृदय। इसकी विशिष्ट त्वचा पर दाने (रैश) के कारण डॉक्टरों ने इसे पहली बार 1800 के दशक में दर्ज किया था, जो इसके सबसे सामान्य लक्षणों में से एक है। अन्य लक्षणों में जोड़ों में दर्द, थकान और कभी-कभी बुखार शामिल हैं। समय पर, सही निदान और उपचार न होने पर SLE जानलेवा हो सकता है और स्ट्रोक, अंग विफलता और एनीमिया जैसी गंभीर जटिलताओं का कारण बन सकता है। इसलिए, यदि आपको SLE से जुड़े कोई भी लक्षण महसूस हों, तो चिकित्सीय सहायता लेना महत्वपूर्ण है, क्योंकि शुरुआती निदान और हस्तक्षेप इस संभावित रूप से अपंग कर देने वाली स्थिति के प्रभाव को संभालने और कम करने में अहम भूमिका निभाते हैं। 6. इन्फ्लेमेटरी बाउल डिज़ीज़ (IBD) इन्फ्लेमेटरी बाउल डिज़ीज़, या IBD, दीर्घकालिक आंत्र विकारों के लिए एक व्यापक शब्द है। ये स्थितियाँ आंत्र भित्ति की अंदरूनी परत में सूजन पैदा करती हैं, जिससे तीव्र पेट दर्द और अन्य लक्षण हो सकते हैं। IBD के दो सबसे सामान्य रूप क्रोहन रोग और अल्सरेटिव कोलाइटिस हैं। क्रोहन रोग जठरांत्र मार्ग के किसी भी हिस्से में हो सकता है, जबकि अल्सरेटिव कोलाइटिस केवल मलाशय और बृहदान्त्र (कोलन) में हो सकता है। IBD वाले लोगों में पेट में ऐंठन, पेट फूलना, दस्त और बुखार सहित कई लक्षण हो सकते हैं। निष्कर्ष स्वप्रतिरक्षी रोगों में लक्षणों की व्यापक श्रेणी हो सकती है और इनकी गंभीरता अलग-अलग हो सकती है। यदि आपको ऊपर बताए गए किसी भी लक्षण का अनुभव हो रहा है, तो सही निदान के लिए आपको अपने डॉक्टर से बात करनी चाहिए। हालांकि, शुरुआती निदान और उपचार के साथ स्वप्रतिरक्षी रोगों वाले कई लोग पूर्ण और स्वस्थ जीवन जी सकते हैं। भले ही आप अस्वस्थ महसूस न कर रहे हों, फिर भी जांच कराना बेहतर है, क्योंकि कुछ स्वप्रतिरक्षी रोग बिना इलाज के छोड़ देने पर अंगों को नुकसान पहुँचा सकते हैं। आप स्वप्रतिरक्षी रोग विकसित होने के अपने जोखिम की पहचान करने, शुरुआती निदान और आवश्यक उपचार पाने के लिए Metropolis Labs जा सकते हैं। Metropolis Labs घर पर परीक्षण सेवाएँ भी प्रदान करता है, ताकि आप घर से बाहर जाए बिना जांच करा सकें।
नबोथियन सिस्ट: कारण, लक्षण, और कब मदद लेनी चाहिए
नबोथियन सिस्ट क्या है? नबोथियन सिस्ट (Nabothian cyst), जिसे म्यूकिनस रिटेंशन सिस्ट (mucinous retention cyst) भी कहा जाता है, एक सौम्य (benign), तरल से भरी छोटी गांठ होती है जो गर्भाशय ग्रीवा (cervix) पर बनती है। गर्भाशय ग्रीवा गर्भाशय (uterus) का निचला हिस्सा होता है जो योनि (vagina) से जुड़ता है। ये सिस्ट तब बनते हैं जब गर्भाशय ग्रीवा की बलगम (mucus) बनाने वाली ग्रंथियाँ त्वचा की कोशिकाओं से ब्लॉक हो जाती हैं; इससे बलगम अंदर जमा होने लगता है और सिस्ट बन जाता है। गर्भाशय ग्रीवा में नबोथियन सिस्ट आमतौर पर छोटे, सफेद या पीले उभार (bumps) जैसे दिखते हैं और इनका आकार कुछ millimetres से लेकर 4 centimetres तक हो सकता है। यह किसे प्रभावित करता है? नबोथियन सिस्ट मुख्य रूप से प्रजनन आयु (reproductive age) की महिलाओं में पाए जाते हैं, खासकर उन महिलाओं में जिनकी नॉर्मल डिलीवरी (योनि मार्ग से प्रसव) हुई हो या जिन्हें गर्भाशय ग्रीवा में चोट/ट्रॉमा (cervical trauma) हुआ हो। हालांकि, गर्भाशय ग्रीवा वाली किसी भी महिला में ये सौम्य सिस्ट बन सकते हैं, क्योंकि ये गर्भाशय ग्रीवा में होने वाले सामान्य शारीरिक (physiological) बदलावों के कारण होते हैं। कई कारण नबोथियन सिस्ट के होने की संभावना बढ़ा सकते हैं। हार्मोनल उतार-चढ़ाव, खासकर गर्भावस्था के दौरान, गर्भाशय ग्रीवा की ग्रंथियों में बदलाव ला सकते हैं, जिससे जोखिम बढ़ता है। गर्भाशय ग्रीवा में सूजन या संक्रमण, जैसे क्रॉनिक सर्विसाइटिस (chronic cervicitis), भी ग्रंथियों के ब्लॉक होने में योगदान दे सकते हैं। जिन महिलाओं में गर्भाशय ग्रीवा से जुड़ी प्रक्रियाएँ हुई हों—जैसे बायोप्सी (biopsies), क्रायोथेरेपी (cryotherapy), या लूप इलेक्ट्रोसर्जिकल एक्सिशन प्रोसीजर (LEEP)—उनमें भरने (healing) की प्रक्रिया के हिस्से के रूप में भी सिस्ट बन सकते हैं। इसके अलावा, उम्र बढ़ने के साथ गर्भाशय ग्रीवा में प्राकृतिक बदलाव होते हैं, जो सिस्ट बनने का कारण बन सकते हैं। यह समझना ज़रूरी है कि नबोथियन सिस्ट के कारण केवल यौन गतिविधि, खराब स्वच्छता, या यौन संचारित संक्रमण (STIs) नहीं होते। ये गर्भाशय ग्रीवा की ग्रंथियों के ब्लॉक होने का एक सामान्य परिणाम हैं और आमतौर पर इलाज की जरूरत नहीं होती। चूंकि ये हानिरहित होते हैं, इसलिए अधिकतर मामलों में ये रूटीन गायनेकोलॉजिकल (gynaecological) जांच के दौरान संयोग से पता चलते हैं। इनकी रोकथाम संभव नहीं है, लेकिन नियमित चेकअप से सही पहचान हो जाती है और जरूरत पड़ने पर निगरानी (monitoring) की जा सकती है। नबोथियन सिस्ट कितने आम हैं? नबोथियन सिस्ट काफी आम हैं। अनुमान है कि 10-20% महिलाओं में जीवनकाल में एक या एक से अधिक ऐसे सिस्ट बन सकते हैं। नबोथियन सिस्ट वाली अधिकांश महिलाएँ एसिम्प्टोमैटिक (asymptomatic) होती हैं, यानी उन्हें कोई स्पष्ट लक्षण महसूस नहीं होते। नबोथियन सिस्ट क्यों होते हैं? नबोथियन सिस्ट तब बनते हैं जब गर्भाशय ग्रीवा की बलगम बनाने वाली ग्रंथियाँ त्वचा की कोशिकाओं से ब्लॉक हो जाती हैं; इससे बलगम बाहर नहीं निकल पाता और सिस्ट बन जाता है। यह रुकावट प्रसव या सर्जिकल प्रक्रियाओं से गर्भाशय ग्रीवा में चोट (cervical trauma), गर्भाशय ग्रीवा में सूजन या संक्रमण, खासकर गर्भावस्था के दौरान हार्मोनल उतार-चढ़ाव, और उम्र से जुड़े गर्भाशय ग्रीवा के बदलावों के कारण हो सकती है। ये सिस्ट आमतौर पर हानिरहित और बिना लक्षण वाले होते हैं, और अक्सर रूटीन गायनेकोलॉजिकल जांच में पता चलते हैं। आम तौर पर इनका इलाज नहीं चाहिए होता, जब तक कोई जटिलता (complications) न हो। नबोथियन सिस्ट के लक्षण क्या हैं? अधिकांश मामलों में, नबोथियन सिस्ट कोई खास लक्षण नहीं देते और अक्सर तब तक पता नहीं चलते जब तक रूटीन पेल्विक जांच (pelvic exam) में न दिख जाएँ। ये सिस्ट आम तौर पर छोटे होते हैं—कुछ millimetres से लेकर 1-2 centimetres तक—और बहुत कम मामलों में दर्द या असुविधा पैदा करते हैं। हालांकि, कुछ स्थितियों में नबोथियन सिस्ट वाली महिलाओं को योनि में हल्का दबाव या “भरेपन” जैसा महसूस हो सकता है, संभोग (sexual intercourse) के दौरान असुविधा हो सकती है, या अगर सिस्ट फट जाए तो हल्का स्पॉटिंग (spotting) और डिस्चार्ज (discharge) हो सकता है। जब नबोथियन सिस्ट फटता है, तो इसमें से थोड़ी मात्रा में साफ, सफेद, या पीलेपन वाला बलगम निकल सकता है। इस डिस्चार्ज में हल्की-सी गंध हो सकती है, लेकिन आमतौर पर यह चिंता का कारण नहीं होता। हालांकि नबोथियन सिस्ट के लक्षण सामान्यतः हल्के या अनुपस्थित होते हैं, फिर भी किसी भी असामान्य बदलाव पर ध्यान देना जरूरी है। यदि आपको लगातार पेल्विक दर्द, असामान्य ब्लीडिंग, या योनि डिस्चार्ज में बढ़ोतरी दिखे, तो यह किसी अन्य अंदरूनी समस्या का संकेत हो सकता है, जिसके लिए मेडिकल जांच जरूरी है। भले ही नबोथियन सिस्ट के लक्षण आम तौर पर हानिरहित होते हैं, लेकिन किसी भी चिंता के बारे में स्वास्थ्य सेवा प्रदाता से बात करनी चाहिए। वे सिस्ट का मूल्यांकन करके बता सकते हैं कि आगे किसी जांच या इलाज की जरूरत है या नहीं, ताकि गर्भाशय ग्रीवा का स्वास्थ्य बना रहे और आपको मानसिक संतोष भी मिले। नबोथियन सिस्ट का निदान कैसे किया जाता है? नबोथियन सिस्ट का निदान (nabothian cyst diagnosis) आमतौर पर रूटीन पेल्विक जांच या पैप स्मियर (Pap smear) के दौरान होता है। गर्भाशय ग्रीवा की जांच करते समय, आपके स्वास्थ्य सेवा प्रदाता को सतह पर एक या एक से अधिक छोटे, चिकने, गोल उभार दिख सकते हैं। नबोथियन सिस्ट की पुष्टि के लिए डॉक्टर निम्न में से कुछ की सलाह दे सकते हैं: कोलपोस्कोपी (Colposcopy): इसमें एक विशेष आवर्धक उपकरण (magnifying instrument) से गर्भाशय ग्रीवा को करीब से देखा जाता है, ताकि किसी अन्य असामान्यता (abnormalities) की संभावना को हटाया जा सके। वैजाइनल अल्ट्रासाउंड (Vaginal ultrasound): योनि में एक अल्ट्रासाउंड प्रोब डालकर गर्भाशय ग्रीवा और आसपास के ऊतकों की तस्वीरें बनाई जाती हैं, जिससे डॉक्टर सिस्ट का आकार और स्थान देख सके। बायोप्सी (Biopsy): बहुत दुर्लभ मामलों में, अगर सिस्ट की प्रकृति को लेकर संदेह हो, तो स्वास्थ्य सेवा प्रदाता लैब जांच के लिए ऊतक (tissue) का छोटा नमूना ले सकते हैं। ध्यान रखें, नबोथियन सिस्ट आम और सामान्यतः हानिरहित होते हैं—इसलिए जांच में अगर डॉक्टर को यह मिले तो घबराएँ नहीं। आपका डॉक्टर आपके साथ मिलकर तय करेगा कि आगे किसी कदम की जरूरत है या नहीं। नबोथियन सिस्ट का इलाज कैसे किया जाता है? अधिकांश मामलों में, नबोथियन सिस्ट का इलाज (nabothian cyst treatment) जरूरी नहीं होता, क्योंकि ये सिस्ट सौम्य होते हैं और स्वास्थ्य के लिए खतरा नहीं बनते। लेकिन यदि सिस्ट बड़े हों, लक्षण दे रहे हों, या पैप स्मियर जैसी मेडिकल प्रक्रियाओं में बाधा बन रहे हों, तो स्वास्थ्य सेवा प्रदाता ये विकल्प सुझा सकते हैं: वॉचफुल वेटिंग (Watchful waiting): समय-समय पर निगरानी करना कि सिस्ट अपने आप ठीक होते हैं या नहीं इलेक्ट्रोकॉटरी (Electrocautery): गरम प्रोब से सिस्ट को हटाना क्रायोथेरेपी (Cryotherapy): सिस्ट को फ्रीज़ करके असामान्य ऊतक को नष्ट करना लेज़र थेरेपी (Laser therapy): केंद्रित रोशनी की किरण से सिस्ट को वाष्पित (vaporise) करना सर्जिकल एक्सिशन (Surgical excision): छोटी सर्जिकल प्रक्रिया से सिस्ट को निकालना यदि नबोथियन सिस्ट किसी गर्भाशय ग्रीवा के संक्रमण से जुड़े हों, तो स्वास्थ्य सेवा प्रदाता संक्रमण साफ करने और सिस्ट के भरने में मदद के लिए एंटीबायोटिक्स (antibiotics) दे सकते हैं। ये प्रक्रियाएँ आम तौर पर जल्दी हो जाती हैं, अधिकतर लोगों को आसानी से सहन होती हैं, और डॉक्टर के क्लिनिक में ही की जा सकती हैं। नबोथियन सिस्ट को कैसे रोका जा सकता है? फिलहाल नबोथियन सिस्ट को रोकने का कोई ज्ञात तरीका नहीं है, क्योंकि ये गर्भाशय ग्रीवा की ग्रंथियों के अवरोध (obstruction) से जुड़ी एक प्राकृतिक (natural) स्थिति है। हालांकि, नियमित गायनेकोलॉजिकल चेकअप के जरिए प्रजनन स्वास्थ्य का ध्यान रखने से ये सिस्ट जल्दी पहचान में आ जाते हैं और जरूरत होने पर समय पर इलाज किया जा सकता है। अगर हमें नबोथियन सिस्ट हो तो क्या उम्मीद की जा सकती है? यदि आपको नबोथियन सिस्ट का निदान हुआ है, तो निश्चिंत रहें—ये सिस्ट सामान्यतः हानिरहित होते हैं और प्रजनन क्षमता (fertility) या कुल स्वास्थ्य को प्रभावित नहीं करते। अधिकतर मामलों में नबोथियन सिस्ट कोई लक्षण नहीं देते और समय के साथ अपने आप भी ठीक हो सकते हैं। नबोथियन सिस्ट और सर्वाइकल कैंसर में क्या अंतर है? हालांकि नबोथियन सिस्ट और सर्वाइकल कैंसर—दोनों में गर्भाशय ग्रीवा पर वृद्धि (growths) शामिल हो सकती है, लेकिन ये दोनों स्थितियाँ बहुत अलग हैं। नबोथियन सिस्ट सौम्य (benign), गैर-कैंसर (non-cancerous) गांठें हैं जो बलगम ग्रंथियों के ब्लॉक होने से बनती हैं। इसके विपरीत, सर्वाइकल कैंसर एक मैलिग्नेंट (malignant) वृद्धि है जो गर्भाशय ग्रीवा की असामान्य कोशिकाओं (abnormal cells) से विकसित होती है। नबोथियन सिस्ट के विपरीत, सर्वाइकल कैंसर शरीर के अन्य हिस्सों तक फैल सकता है और इसके लिए तुरंत मेडिकल उपचार जरूरी होता है। नियमित पैप स्मियर और एचपीवी (HPV) टेस्टिंग से सर्वाइकल कैंसर को शुरुआती चरण में पकड़ा जा सकता है, जब इसका इलाज सबसे प्रभावी होता है। निष्कर्ष नबोथियन सिस्ट एक आम गायनेकोलॉजिकल (gynaecological) निष्कर्ष है, जो बहुत कम मामलों में जटिलता पैदा करता है या इलाज की जरूरत पड़ती है। याद रखें, नियमित चेकअप और अपने स्वास्थ्य सेवा प्रदाता से खुलकर बात करना किसी भी संभावित चिंता पर समय रहते ध्यान देने की कुंजी है। अगर आपके मन में नबोथियन सिस्ट या गर्भाशय ग्रीवा से जुड़ी किसी और समस्या को लेकर सवाल हैं, तो Metropolis Healthcare के विशेषज्ञों से संपर्क करने पर विचार करें। भारत भर में उन्नत डायग्नोस्टिक लैब्स के नेटवर्क के साथ, Metropolis महिलाओं के लिए व्यापक हेल्थ चेक-अप और सुविधाजनक घर पर सैंपल कलेक्शन सेवाएँ प्रदान करता है। उनके अनुभवी पैथोलॉजिस्ट और टेक्नीशियन की टीम सटीक परिणाम और व्यक्तिगत देखभाल देने के लिए प्रतिबद्ध है, ताकि आप अपनी सेहत को प्राथमिकता दे सकें।
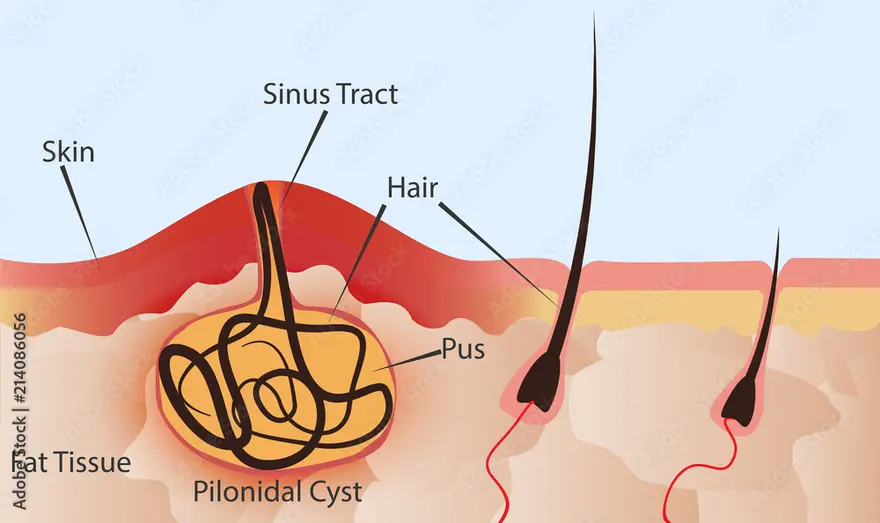
पाइलोनाइडल साइनस: लक्षण, कारण और इलाज
पाइलोनाइडल साइनस क्या है? पाइलोनाइडल साइनस (Pilonidal Sinus) त्वचा में बनने वाली एक पतली-सी नली/सुरंग जैसी बनावट होती है, जो आमतौर पर नितंबों के बीच वाली दरार (बटॉक क्लीफ्ट) के पास बनती है। इसमें संक्रमण हो सकता है, जिससे फोड़ा (एब्सेस) या सिस्ट बन सकती है। यह समस्या अक्सर अंदर की ओर उगे बालों (इंग्रोन हेयर) से जुड़ी होती है और इससे दर्द, सूजन और असहजता हो सकती है। पाइलोनाइडल साइनस कितना आम है? पाइलोनाइडल साइनस एक अपेक्षाकृत आम समस्या है; अनुमान के अनुसार यह हर 100,000 लोगों में से लगभग 26 को प्रभावित करती है। यह अधिकतर युवा वयस्कों में, खासकर पुरुषों में, देखा जाता है। हर व्यक्ति में इसके लक्षण नहीं दिखते, लेकिन जब जटिलताएँ होती हैं, तो दर्द, संक्रमण और अन्य परेशानियाँ हो सकती हैं। पाइलोनाइडल साइनस के लक्षण क्या हैं? अगर पाइलोनाइडल साइनस में संक्रमण हो जाए, तो शुरुआत में जरूरी नहीं कि आपको तुरंत लक्षण महसूस हों। लेकिन जब सिस्ट संक्रमित होती है, तो उसके आसपास सूजन और दर्द हो सकता है। पाइलोनाइडल साइनस के कुछ लक्षण इस प्रकार हैं-; नितंबों की ऊपरी दरार के पास एक छोटा-सा गड्ढा/छेद (पिट) दिखना। नितंबों की दरार के ऊपरी हिस्से में दर्द। नितंबों की त्वचा में सूजन और लालिमा/इन्फ्लेमेशन। अचानक मवाद-भरा फोड़ा (एब्सेस) बन जाना, जिससे दर्द और सूजन बढ़ सकती है और बैठना मुश्किल हो सकता है। मवाद निकलने पर बदबू आना। पाइलोनाइडल साइनस होने के कारण क्या हैं? संक्रमित पाइलोनाइडल साइनस के सटीक कारण पूरी तरह स्पष्ट नहीं हैं। फिर भी माना जाता है कि यह कुछ चीजों के मेल से हो सकता है—जैसे हार्मोनल बदलाव (जो यौवन के बाद होते हैं), बालों की वृद्धि, कपड़ों से रगड़, या लंबे समय तक बैठना। ऐसी गतिविधियाँ जिनमें रगड़ ज्यादा होती है (जैसे लंबे समय तक बैठना), प्रभावित हिस्से के बालों को त्वचा के अंदर धंसने पर मजबूर कर सकती हैं। शरीर इन बालों को “बाहरी चीज” मानकर प्रतिक्रिया करता है—ठीक वैसे जैसे काँटा चुभने पर होता है। इस प्रतिक्रिया के कारण बाल के चारों ओर एक सिस्ट बन सकती है। कभी-कभी त्वचा के नीचे एक-दूसरे से जुड़े हुए कई पाइलोनाइडल साइनस भी हो सकते हैं। पाइलोनाइडल साइनस का इलाज कैसे किया जाता है? पाइलोनाइडल साइनस में आमतौर पर सैक्रल क्षेत्र (कमर के नीचे/पूँछ की हड्डी के पास) में साइनस ट्रैक्ट मौजूद रहता है। पाइलोनाइडल साइनस का निदान आमतौर पर क्लिनिकल जांच से किया जाता है—जिसमें लक्षणों को समझना, प्रभावित जगह को देखना और मेडिकल हिस्ट्री पर ध्यान देना शामिल होता है। पाइलोनाइडल साइनस के इलाज में कंज़र्वेटिव (बिना सर्जरी) इलाज, फिनोल इंजेक्शन और सर्जरी शामिल हैं। कंज़र्वेटिव (बिना सर्जरी) इलाज इस तरीके में प्रभावित जगह के बालों को शेविंग या हेयर रिमूवल क्रीम से हटाना और पेरिनियल हाइजीन (जननांग/नितंब के आसपास की साफ-सफाई) का ध्यान रखना शामिल होता है। यह तरीका आउटपेशेंट सेटिंग में पाइलोनाइडल साइनस इन्फेक्शन को संभालने में मदद कर सकता है, जिससे नियमित कामकाज जारी रखना आसान रहता है। हालांकि, यह ध्यान रखना जरूरी है कि कंज़र्वेटिव इलाज में भरने (हीलिंग) का समय आमतौर पर सर्जरी की तुलना में अधिक होता है। फिनोल इंजेक्शन फिनोल इंजेक्शन में साइनस ट्रैक्ट के भीतर एक घोल इंजेक्ट किया जाता है, जिसका उद्देश्य ऊतक को नष्ट करके ट्रैक्ट को बंद करना होता है। यह प्रक्रिया आमतौर पर लोकल एनेस्थीसिया में की जाती है और पाइलोनाइडल साइनस रोग के इलाज में प्रभावी हो सकती है। सर्जरी जब कंज़र्वेटिव पाइलोनाइडल साइनस ट्रीटमेंट असर न करे या समस्या बार-बार लौटे, तब सर्जरी पर विचार किया जाता है। कौन-सी सर्जरी होगी, यह बीमारी की गंभीरता पर निर्भर करता है। जैसे, बिना जटिलता वाले साधारण पाइलोनाइडल साइनस इन्फेक्शन में एक्सिशन और लेइंग ओपन या एक्सिशन और प्राइमरी क्लोज़र (जैसे Karydakis procedure) किया जा सकता है। ज्यादा उन्नत मामलों में: एक्सिशन और एडवांसमेंट फ्लैप (जैसे V–Y flap) या एक्सिशन और रोटेशनल फ्लैप (जैसे Limberg flap) का उपयोग किया जा सकता है। एंडोस्कोपिक पाइलोनाइडल साइनस ट्रीटमेंट (EPSiT) जैसे नए तरीकों में एंडोस्कोपिक कैमरे से ट्रैक्ट की जांच, कॉटरीकरण और सफाई की जाती है। सर्जरी के बाद भी दोबारा होने (रिकरेंस) का जोखिम चिंता का विषय रहता है; कुछ अध्ययनों में 50% रिकरेंस रेट रिपोर्ट किया गया है। पाइलोनाइडल साइनस में आगे क्या उम्मीद की जा सकती है? पाइलोनाइडल साइनस इन्फेक्शन वाले व्यक्ति में परिणाम अलग-अलग हो सकते हैं, और प्रभावी देखभाल/मैनेजमेंट के साथ कई लोग सामान्य दिनचर्या बनाए रख सकते हैं। रोज़मर्रा की जिंदगी में अच्छी साफ-सफाई बहुत जरूरी है—प्रभावित जगह को साफ और सूखा रखना संक्रमण से बचाने में मदद करता है। अगर पाइलोनाइडल साइनस के लक्षण बने रहें, तो आपका हेल्थकेयर प्रोवाइडर दवाइयाँ या एंटीबायोटिक लिख सकता है। असहजता कम करने के लिए जीवनशैली में बदलाव भी मदद कर सकते हैं—जैसे लंबे समय तक बैठने से बचना या बैठने की मुद्रा/पोश्चर पर ध्यान देना। कुछ पाइलोनाइडल साइनस ट्रीटमेंट दूसरों की तुलना में बेहतर हो सकते हैं। उदाहरण के लिए, गंभीर या बार-बार होने वाले मामलों में सर्जरी पर विचार किया जा सकता है। लगातार ध्यान रखने की जरूरत हो सकती है, लेकिन समय पर और सक्रिय मैनेजमेंट से आप काफी हद तक सामान्य जीवन जी सकते हैं। नियमित मेडिकल चेक-अप और आपकी व्यक्तिगत हेल्थ प्लान का पालन पाइलोनाइडल साइनस को संभालने में महत्वपूर्ण भूमिका निभा सकता है। पाइलोनाइडल साइनस इन्फेक्शन से कौन-सी जटिलताएँ हो सकती हैं? गंभीर स्थितियों में पाइलोनाइडल साइनस इन्फेक्शन से जटिलताएँ हो सकती हैं। संक्रमण फैल सकता है या दूसरा संक्रमण हो सकता है। सर्जरी के बाद भी कुछ संभावित समस्याएँ हो सकती हैं, जैसे: घाव का ठीक से न भरना घाव के आसपास सुन्नपन खून बहना दर्द निशान (स्कार) पड़ना सर्जिकल उपकरण, सामग्री या दवाओं से एलर्जी सर्जरी वाली जगह पर संक्रमण खून के थक्के बनना दुर्लभ मामलों में पाइलोनाइडल साइनस का संबंध ऑस्टियोमायलाइटिस (हड्डी की सूजन) से हो सकता है या कुछ स्थितियों में त्वचा कैंसर से भी। पाइलोनाइडल साइनस से बचाव कैसे करें? पाइलोनाइडल साइनस इन्फेक्शन से बचाव के लिए कुछ सक्रिय उपाय अपनाए जा सकते हैं: साफ-सफाई रखें: त्वचा संक्रमण से पाइलोनाइडल सिस्ट बनने की संभावना बढ़ सकती है, इसलिए नितंबों और आसपास के हिस्से को साफ और सूखा रखना जरूरी है। जोखिम कारक पहचानें: पाइलोनाइडल साइनस से बचने के लिए मुख्य जोखिम कारकों को पहचानना मदद करता है। यदि आप पुरुष हैं, उम्र यौवन के बाद से 40 के बीच है, लंबे समय तक बैठते हैं (ऑफिस वर्कर/ट्रक ड्राइवर), वजन अधिक है, शरीर के बाल घने हैं, टाइट कपड़े पहनते हैं, या गर्भवती हैं—तो जोखिम बढ़ सकता है। परिवार में इतिहास भी भूमिका निभा सकता है। वजन नियंत्रित रखें: अधिक वजन पाइलोनाइडल सिस्ट बनने का एक आम कारण है। अतिरिक्त वजन कम करना बचाव में मदद कर सकता है। सक्रिय रहें: कठिनाई के बावजूद कोशिश करें कि बीच-बीच में चलें-फिरें और नितंबों पर दबाव कम करें, ताकि सिस्ट बनने की संभावना घटे। बाल हटाने पर विचार करें: कारण पूरी तरह स्पष्ट नहीं है, लेकिन नितंबों की दरार में इंग्रोन हेयर को संक्रमण का ट्रिगर माना जाता है। शेविंग जैसे तरीकों से आसपास के बाल नियमित रूप से हटाने से इंग्रोन हेयर का जोखिम कम हो सकता है। अगर पाइलोनाइडल सिस्ट बन जाए: मेडिकल इलाज लें: समय पर इलाज जरूरी है, ताकि एब्सेस, बार-बार होने वाली सिस्ट और पूरे शरीर में फैलने वाले पाइलोनाइडल साइनस इन्फेक्शन जैसी जटिलताओं से बचा जा सके। चेतावनी संकेतों पर ध्यान दें: अगर बैठने पर दर्द बढ़े, नितंबों के बीच गड्ढा या ज्यादा सूजन दिखे, या फोड़े से मवाद/खून/बदबूदार तरल निकले, और साथ में मतली, बुखार और थकान जैसे लक्षण हों, तो तुरंत मेडिकल सहायता लें। निष्कर्ष पाइलोनाइडल साइनस इन्फेक्शन को समझना और समय रहते कदम उठाना बहुत जरूरी है। साफ-सफाई रखना, जोखिम कारक पहचानना, वजन नियंत्रित करना, सक्रिय रहना और बाल हटाने पर विचार करना—ये बचाव के प्रभावी तरीके हैं। अगर पाइलोनाइडल साइनस के लक्षण दिखें, तो समय पर डॉक्टर से संपर्क करना जरूरी है, ताकि जटिलताओं से बचा जा सके और बेहतर परिणाम मिलें। इन उपायों को रोज़मर्रा में अपनाकर पाइलोनाइडल साइनस होने की संभावना काफी हद तक कम की जा सकती है और समग्र स्वास्थ्य बेहतर बना रह सकता है। पाइलोनाइडल साइनस ट्रीटमेंट के लिए व्यक्तिगत स्वास्थ्य जानकारी के साथ आगे बढ़ें। Metropolis Healthcare किफायती और भरोसेमंद थायरॉइड फंक्शन टेस्ट उपलब्ध कराता है, जिससे आप प्रगति पर नजर रख सकें। आज ही अपना टेस्ट बुक करें और पाइलोनाइडल साइनस इन्फेक्शन से उबरने के लिए विशेषज्ञ मार्गदर्शन पाएं।
अल्कलाइन फॉस्फेटेज़ को समझें: स्तर और टेस्ट
हड्डियों और लिवर की कार्यक्षमता का आकलन करने के लिए एस अल्कलाइन फॉस्फेटेज़ (ALP) टेस्ट समस्या का पता लगाने में मदद करता है। इसके महत्व और प्रक्रिया को समझकर आप अपनी हड्डियों (स्केलेटल) और यकृत (हेपेटिक) सेहत के बारे में बेहतर जानकारी पा सकते हैं। इस ब्लॉग में आप टेस्ट से पहले की जरूरी तैयारियों के बारे में जानेंगे और सबसे महत्वपूर्ण बात—आपके ALP टेस्ट के नतीजे क्या संकेत दे सकते हैं। अल्कलाइन फॉस्फेटेज़ (ALP) क्या है? अल्कलाइन फॉस्फेटेज़ (ALP) एक एन्ज़ाइम है, जो शरीर की जैव-रासायनिक प्रक्रियाओं में अहम भूमिका निभाता है—यह कोशिकीय कार्यों और चयापचय (मेटाबॉलिक) मार्गों के नियमन में मदद करता है। यह शरीर के कई ऊतकों में पाया जाता है, जैसे लिवर, हड्डियाँ, किडनी और पाचन तंत्र। ALP फॉस्फेट यौगिकों से जुड़ी रासायनिक अभिक्रियाओं में एक उत्प्रेरक (catalyst) की तरह काम करता है। लिवर में ALP वसा के चयापचय में शामिल होता है और पित्त (bile) में पदार्थों के परिवहन के लिए जरूरी होता है, जिससे पाचन में मदद मिलती है। हड्डियों की कोशिकाओं में यह हड्डियों के खनिजीकरण (bone mineralization) में मूल भूमिका निभाता है, जिससे आपकी हड्डियों की संरचना की मजबूती और अखंडता बनी रहती है। लिवर की बीमारियाँ, जैसे हेपेटाइटिस या पित्त नलिकाओं (bile ducts) में रुकावट, अल्कलाइन फॉस्फेटेज़ के स्तर बढ़ा सकती हैं। इसी तरह, हड्डियों से जुड़ी स्थितियाँ—जैसे फ्रैक्चर, ट्यूमर, या कुछ मेटाबॉलिक बोन डिसऑर्डर—भी इसके स्तर को बढ़ा सकती हैं। अल्कलाइन फॉस्फेटेज़ (ALP) ब्लड टेस्ट क्या है? अल्कलाइन फॉस्फेटेज़ ब्लड टेस्ट एक महत्वपूर्ण डायग्नोस्टिक जांच है, जो आपके रक्त में अल्कलाइन फॉस्फेटेज़ एन्ज़ाइम के स्तर को मापती है। यह टेस्ट आपके लिवर, हड्डियों, पित्त नलिकाओं और उन अन्य ऊतकों की सेहत के बारे में उपयोगी जानकारी देता है जहाँ ALP मौजूद होता है। ALP टेस्ट मुख्य रूप से एन्ज़ाइम की फॉस्फेट एस्टर (phosphate esters) को तोड़ने की क्षमता पर काम करता है। सबसे अधिक इस्तेमाल होने वाली प्रक्रिया में p-nitrophenol phosphate सब्सट्रेट (substrate) की तरह काम करता है। जब ALP इस सब्सट्रेट को तोड़ता है, तो p-nitrophenol निकलता है, जो पीले रंग का उत्पाद होता है। p-nitrophenol phosphate कितनी तेजी से टूट रहा है, इसे स्पेक्ट्रोफोटोमेट्रिक (spectrophotometrically) तरीके से मापा जा सकता है। टेस्ट के परिणाम इंटरनेशनल यूनिट्स प्रति लीटर आईयू/एल (IU/L) में बताए जाते हैं, जो एन्ज़ाइम गतिविधि की एक मानक इकाई है। इससे अलग-अलग लैब और तरीकों के बीच आपके ALP की गतिविधि का एक समान माप और तुलना संभव होती है। शरीर में ALP अलग-अलग रूपों में मौजूद हो सकता है, यह इस बात पर निर्भर करता है कि एन्ज़ाइम कहाँ स्थित है। सामान्य ALP स्तर उम्र के अनुसार बदलते हैं, क्योंकि बच्चों और गर्भवती लोगों में आमतौर पर स्तर अधिक होते हैं—क्रमशः हड्डियों की वृद्धि या प्लेसेंटा (placenta) के कार्य के कारण। ALP ब्लड टेस्ट अक्सर रूटीन हेल्थ चेक-अप का हिस्सा होता है। मुझे अल्कलाइन फॉस्फेटेज़ ब्लड टेस्ट की जरूरत क्यों है? आपके डॉक्टर अल्कलाइन फॉस्फेटेज़ टेस्ट की सलाह ऐसे कई लक्षणों की जांच के लिए दे सकते हैं, जो लिवर, हड्डियों और अन्य शरीर प्रणालियों से जुड़ी कुछ खास स्थितियों की ओर संकेत करते हों: लिवर से जुड़ी समस्याओं में, अगर आपको बिना कारण थकान, पीलिया (त्वचा/आँखों का पीला होना), या लगातार पेट में दर्द हो रहा है, तो आपका स्वास्थ्य सेवा प्रदाता ALP टेस्ट कराने को कह सकता है। हेपेटाइटिस, सिरोसिस, या पित्त नलिकाओं में रुकावट जैसी स्थितियाँ ALP स्तर बढ़ा सकती हैं, जो लिवर पर दबाव या नुकसान का संकेत हो सकता है। हड्डियों से जुड़े लक्षण—जैसे हड्डियों में दर्द, बिना बड़े ट्रॉमा के फ्रैक्चर, या ऑस्टियोपोरोसिस जैसी स्थितियाँ—भी डॉक्टर को ALP टेस्ट सुझाने के लिए प्रेरित कर सकती हैं। इन मामलों में बढ़ा हुआ ALP फ्रैक्चर, बोन डिसऑर्डर, या बोन कैंसर तक में हड्डियों की कोशिकीय गतिविधि बढ़ने का संकेत हो सकता है। पेजेट्स डिज़ीज़, जिसमें हड्डियों की असामान्य वृद्धि होती है, में भी ALP स्तर बढ़े हुए मिल सकते हैं। कभी-कभी, यदि आप लिवर या हड्डियों को प्रभावित करने वाली किसी स्थिति का इलाज करवा रहे हैं, तो डॉक्टर इलाज के असर को समझने और यह देखने के लिए कि इलाज काम कर रहा है या नहीं, ALP स्तरों की निगरानी कर सकते हैं। गर्भावस्था में प्लेसेंटा के कार्य के कारण ALP स्तर स्वाभाविक रूप से बढ़ते हैं, इसलिए डॉक्टर इस सामान्य वृद्धि की निगरानी के लिए ALP टेस्ट का उपयोग कर सकते हैं। इसके अलावा, ALP टेस्ट लक्षण दिखने से पहले ही संभावित स्वास्थ्य समस्याओं की शुरुआती पहचान में मदद कर सकता है। सामान्य से कम ALP स्तरों में हमेशा स्पष्ट लक्षण नहीं दिखते, लेकिन दुर्लभ मामलों में यह कुपोषण, थायरॉयड का कम सक्रिय होना, या हड्डियों के विकास को प्रभावित करने वाली कुछ आनुवंशिक स्थितियों से जुड़ा हो सकता है। यह समझना जरूरी है कि ALP टेस्ट अकेले किसी बीमारी का अंतिम निदान नहीं होता। सही निष्कर्ष तक पहुँचने या स्वास्थ्य स्थिति की निगरानी के लिए डॉक्टर आपके ALP स्तरों को अन्य टेस्ट और आपकी मेडिकल हिस्ट्री के साथ मिलाकर देखते हैं। अल्कलाइन फॉस्फेटेज़ (ALP) टेस्ट, लिवर पैनल या कम्प्रीहेंसिव मेटाबॉलिक पैनल (CMP) से कैसे अलग है? अल्कलाइन फॉस्फेटेज़ टेस्ट खास तौर पर आपके रक्त में ALP एन्ज़ाइम के स्तर को मापता है, और आमतौर पर इसका फोकस लिवर और हड्डियों की सेहत पर होता है। इसके विपरीत, लिवर पैनल में लिवर की कुल कार्यक्षमता समझने के लिए कई लिवर एन्ज़ाइम, प्रोटीन और बिलिरुबिन (bilirubin) की जांच होती है। कम्प्रीहेंसिव मेटाबॉलिक पैनल (CMP) में लिवर फंक्शन टेस्ट के साथ-साथ इलेक्ट्रोलाइट्स, किडनी फंक्शन और ब्लड शुगर की जांच भी शामिल होती है। ALP इन बड़े पैनलों का हिस्सा हो सकता है, लेकिन ALP टेस्ट का लक्ष्य खास तौर पर ALP एन्ज़ाइम ही होता है। क्या अल्कलाइन फॉस्फेटेज़ ब्लड टेस्ट के लिए फास्टिंग जरूरी है? आमतौर पर अल्कलाइन फॉस्फेटेज़ ब्लड टेस्ट के लिए फास्टिंग जरूरी नहीं होती। यह रूटीन ब्लड वर्क का हिस्सा हो सकता है और इसमें उपवास जैसी खास तैयारी की जरूरत नहीं पड़ती। हालांकि, यदि डॉक्टर CMP कराने को कहते हैं (जिसमें ALP भी शामिल होता है), तो ग्लूकोज़ और लिपिड की सटीक माप के लिए फास्टिंग की सलाह दी जा सकती है। हमेशा अपने स्वास्थ्य सेवा प्रदाता के निर्देशों का पालन करें—वे बताएँगे कि आपके खास टेस्ट के लिए फास्टिंग जरूरी है या नहीं। अल्कलाइन फॉस्फेटेज़ (ALP) ब्लड टेस्ट के दौरान मुझे क्या उम्मीद करनी चाहिए? जब आप अल्कलाइन फॉस्फेटेज़ ब्लड टेस्ट के लिए आते हैं, तो एक हेल्थकेयर टेक्नीशियन या फ्लेबोटॉमिस्ट (phlebotomist) आपके हाथ को एंटीसेप्टिक (antiseptic) से साफ करेगा/करेगी। नस को ढूँढने में मदद के लिए टूर्निकेट (tourniquet) लगाया जा सकता है। फिर एक सुई लगाकर थोड़ी मात्रा में रक्त एक वायल (vial) में लिया जाएगा। इस दौरान आपको हल्की-सी चुभन या “प्रिक” जैसा महसूस हो सकता है। रक्त लेने के बाद, रक्तस्राव रोकने के लिए उस जगह दबाव दिया जाएगा, और पंचर साइट पर बैंडेज या कॉटन बॉल लगाया जाएगा। पूरी प्रक्रिया आमतौर पर कुछ ही मिनट लेती है। आपको शांत रहना चाहिए और कोई चिंता या असुविधा हो तो मेडिकल टेक्नीशियन को बताना चाहिए। टेस्ट के बाद आप अपनी रोज़मर्रा की गतिविधियाँ कर सकते हैं। रक्त का नमूना जांच के लिए लैब भेजा जाता है, और परिणाम आमतौर पर कुछ दिनों में मिल जाते हैं। आपका डॉक्टर परिणामों की व्याख्या करेगा और फॉलो-अप अपॉइंटमेंट में आपके साथ चर्चा करेगा। अल्कलाइन फॉस्फेटेज़ (ALP) टेस्ट के जोखिम क्या हैं? ALP टेस्ट सामान्यतः सुरक्षित होता है। जोखिम बहुत कम होते हैं और इनमें सुई वाली जगह पर हल्का नील (bruising) पड़ना या थोड़ा खून आना शामिल हो सकता है। रक्त लेने के बाद बेहोशी या चक्कर/हल्कापन महसूस होना बहुत दुर्लभ है। यदि आपको ब्लड टेस्ट से पहले कभी कोई खराब प्रतिक्रिया हुई हो, तो टेक्नीशियन को जरूर बताएं। अल्कलाइन फॉस्फेटेज़ (ALP) ब्लड टेस्ट के नतीजों का क्या मतलब होता है? अल्कलाइन फॉस्फेटेज़ (ALP) के उच्च स्तर व्यक्ति की सेहत और लैब की रेफरेंस रेंज पर निर्भर करते हैं। सामान्य तौर पर, वयस्कों में उच्च ALP स्तर 140 IU/L से ऊपर माना जा सकता है। हालांकि, लिवर रोग जैसी खास स्थितियों में स्तर इससे काफी अधिक भी हो सकते हैं। कम ALP स्तर कम देखने को मिलते हैं और वयस्कों में 20 IU/L से नीचे हो सकते हैं। कम ALP के कारणों में कुपोषण, हाइपोथायरॉयडिज़्म (hypothyroidism), या हड्डियों के विकास को प्रभावित करने वाले कुछ आनुवंशिक विकार शामिल हो सकते हैं। अल्कलाइन फॉस्फेटेज़ (ALP) की सामान्य रेंज क्या है? अल्कलाइन फॉस्फेटेज़ की सामान्य रेंज उम्र, लिंग और व्यक्तिगत स्वास्थ्य कारकों के आधार पर अलग-अलग हो सकती है। वयस्कों के लिए सामान्य रेफरेंस रेंज आमतौर पर 44 to 147 units per litre (IU/L) of blood के बीच होती है। वयस्क महिलाओं में ALP स्तरों की सामान्य रेफरेंस रेंज आम तौर पर वयस्क पुरुषों जैसी ही होती है, जो प्रायः 20 to 140 units per litre (IU/L) of blood के बीच रहती है। हालांकि, गर्भावस्था के दौरान प्लेसेंटा के कार्य के कारण ALP स्तर स्वाभाविक रूप से बढ़ सकते हैं और कभी-कभी सामान्य रेंज से ऊपर भी जा सकते हैं। बच्चों और किशोरों में हड्डियों की वृद्धि और विकास के कारण ALP स्तर आम तौर पर अधिक होते हैं, जो सामान्यतः 130 to 320 IU/L की रेफरेंस रेंज के भीतर होते हैं। उम्र बढ़ने के साथ ALP स्तर स्वाभाविक रूप से घट भी सकते हैं। ध्यान रखें कि अल्कलाइन फॉस्फेटेज़ की सामान्य रेंज टेस्ट करने वाली लैब और उनकी पद्धति के अनुसार बदल सकती है। अगर मेरा अल्कलाइन फॉस्फेटेज़ (ALP) उच्च है तो इसका क्या मतलब है? यदि आपके अल्कलाइन फॉस्फेटेज़ (ALP) स्तर बढ़े हुए हैं, तो यह कई तरह की अंदरूनी स्वास्थ्य स्थितियों का संकेत हो सकता है: हेपेटाइटिस (Hepatitis): वायरस संक्रमण, विषैले पदार्थ (toxins), या ऑटोइम्यून प्रतिक्रियाएँ हेपेटाइटिस (लिवर की सूजन) का कारण बन सकती हैं। हेपेटाइटिस में ALP बढ़ना लिवर में सूजन और लिवर फंक्शन प्रभावित होने का संकेत दे सकता है। सिरोसिस (Cirrhosis): सिरोसिस लिवर पर लंबे समय के नुकसान से होने वाला स्कारिंग (fibrosis) का अंतिम चरण है। जब लिवर को काम करने में कठिनाई होती है, तो ALP स्तर बढ़ सकते हैं। पित्त नलिका में रुकावट (Bile Duct Obstruction): पित्त की पथरी, ट्यूमर या स्ट्रिक्चर (strictures) जैसी स्थितियाँ पित्त नलिकाओं को ब्लॉक कर सकती हैं; इससे पित्त जमा होने लगता है और इसे बाहर निकालने की कोशिश में ALP बढ़ सकता है। अल्कोहॉलिक लिवर डिज़ीज़ (Alcoholic Liver Disease): लंबे समय तक अत्यधिक शराब का सेवन लिवर को नुकसान पहुँचा सकता है, जिससे लिवर में सूजन/दबाव बढ़ता है और ALP स्तर ऊँचे हो सकते हैं। पेजेट्स डिज़ीज़ (Paget's Disease): यह हड्डियों की बीमारी सामान्य “रीसाइक्लिंग” प्रक्रिया को बिगाड़ देती है, जिससे हड्डियों की कोशिकाएँ अधिक सक्रिय हो जाती हैं। इन कोशिकाओं की बढ़ी हुई गतिविधि के कारण ALP स्तर बढ़ते हैं। ऑस्टियोपोरोसिस (Osteoporosis): ऑस्टियोपोरोसिस के निदान के लिए आम तौर पर ALP का उपयोग नहीं होता, लेकिन गंभीर मामलों में हड्डियों के टर्नओवर बढ़ने से स्तर बढ़ सकते हैं। बोन कैंसर (Bone Cancerv): कुछ प्रकार के बोन कैंसर में ALP बढ़ सकता है, मुख्यतः प्रभावित हड्डी में कोशिकीय गतिविधि बढ़ने के कारण। गॉलब्लैडर की बीमारियाँ (Gallbladder Diseases): गॉलस्टोन या सूजन (cholecystitis) जैसी स्थितियाँ पित्त नलिकाओं को बाधित कर सकती हैं; इससे पित्त का प्रवाह बिगड़ता है और ALP स्तर बढ़ सकता है। पैनक्रियाटाइटिस (Pancreatitis): पैंक्रियास की सूजन, जो अक्सर गॉलस्टोन या अत्यधिक शराब सेवन से होती है, पित्त नलिकाओं की रुकावट से जुड़कर ALP बढ़ा सकती है। हाइपरपैराथायरॉयडिज़्म (Hyperparathyroidism): पैराथायरॉयड ग्रंथियों का अधिक सक्रिय होना हड्डियों के रीमॉडलिंग (remodelling) के कारण ALP स्तर बढ़ा सकता है। रिकेट्स और ऑस्टियोमलेशिया (Rickets and Osteomalacia): इन स्थितियों में हड्डियाँ नरम और कमजोर होती हैं; असामान्य बोन मेटाबॉलिज़्म के कारण ALP स्तर बढ़ सकता है। इन्फ्लेमेटरी बाउल डिज़ीज़ (Inflammatory Bowel Diseases): क्रोहन डिज़ीज़ (Crohn's disease) या अल्सरेटिव कोलाइटिस (ulcerative colitis) जैसी स्थितियों में सूजन के कारण, और लिवर/पित्त नलिकाओं पर असर पड़ने से ALP बढ़ सकता है। थायरॉयड विकार (Thyroid Disorders): कुछ थायरॉयड स्थितियाँ, खासकर हाइपरथायरॉयडिज़्म (hyperthyroidism), कम मामलों में ALP बढ़ा सकती हैं। दवाएँ (Medications): कुछ दवाएँ—जैसे कुछ दर्द की दवाएँ, एंटीबायोटिक्स, या एंटीकनवल्सेंट्स (anticonvulsants)—साइड इफेक्ट के रूप में ALP बढ़ा सकती हैं। यह समझना जरूरी है कि बढ़ा हुआ ALP एक संकेत है, पक्का निदान नहीं। अल्कलाइन फॉस्फेटेज़ का कौन-सा स्तर खतरनाक है इसकी कोई एक सार्वभौमिक परिभाषा नहीं है। आपका डॉक्टर इन स्तरों को व्यापक आकलन के हिस्से के रूप में देखेगा और कारण की सही पहचान के लिए अन्य डायग्नोस्टिक जांचों पर भी विचार करेगा। कुछ मामलों में, अधिक सटीक निदान के लिए लिवर फंक्शन टेस्ट, इमेजिंग स्टडीज़, या बोन स्कैन जैसी अतिरिक्त जांचों की जरूरत पड़ सकती है। लिवर रोग के मामलों में उच्च अल्कलाइन फॉस्फेटेज़ स्तरों का इलाज एंटीवायरल दवाओं, लाइफस्टाइल बदलावों, या गंभीर स्थितियों में लिवर ट्रांसप्लांटेशन तक शामिल कर सकता है। हड्डियों की बीमारियों में इलाज आपकी विशिष्ट स्थिति के अनुसार बदलता है और इसमें दवा, फिजिकल थेरेपी, या सर्जिकल हस्तक्षेप शामिल हो सकता है। अगर मेरा अल्कलाइन फॉस्फेटेज़ (ALP) कम है तो इसका क्या मतलब है? कम अल्कलाइन फॉस्फेटेज़ स्तर कुपोषण, थायरॉयड का कम सक्रिय होना, जिंक और मैग्नीशियम जैसे आयन (ions) की कमी, या विल्सन डिज़ीज़ (Wilson disease) और हाइपोफॉस्फेटेसिया (hypophosphatasia) जैसी दुर्लभ आनुवंशिक स्थितियों का संकेत हो सकता है, जो हड्डियों के विकास को प्रभावित करती हैं। कम ALP स्तर अपेक्षाकृत कम देखने को मिलते हैं। क्या ALP टेस्ट के उच्च या कम परिणामों पर मुझे चिंता करनी चाहिए? उच्च या कम ALP टेस्ट परिणामों पर चिंता करनी चाहिए या नहीं—यह कई कारकों पर निर्भर करता है। जैसा बताया गया है, बच्चों, किशोरों (प्यूबर्टी के दौरान) और गर्भवती महिलाओं में स्वाभाविक रूप से उच्च अल्कलाइन फॉस्फेटेज़ स्तर हो सकते हैं। हड्डी में चोट लगने के बाद भी, भरने की प्रक्रिया के दौरान ALP स्तर अस्थायी रूप से बढ़ सकते हैं। इन परिस्थितियों के अलावा, वयस्कों में उच्च ALP स्तर अपने आप में किसी एक बीमारी का सीधा निदान नहीं होता। कम ALP स्तर संभावित पोषण की कमी या कुछ वंशानुगत स्थितियों का संकेत दे सकते हैं, लेकिन आम तौर पर इन्हें तुरंत गंभीर स्वास्थ्य जोखिम से जोड़ा नहीं जाता। दोनों ही स्थितियों में, नतीजों को देखकर तुरंत निष्कर्ष निकालना या तनाव लेना ठीक नहीं। आपका डॉक्टर आपकी कुल सेहत और लक्षणों को देखकर असली कारण और आगे की कार्यवाही तय करेगा। निष्कर्ष ALP टेस्ट पाचन से जुड़ी चयापचय गतिविधियों और हड्डियों की मजबूती बनाए रखने के संदर्भ में आपके शरीर के मेटाबॉलिज़्म का एक उपयोगी संकेतक हो सकता है। आपके ALP टेस्ट परिणाम—चाहे उच्च हों या कम—तुरंत घबराने का कारण नहीं होने चाहिए, लेकिन ये विभिन्न हड्डियों और यकृत (हेपेटिक) विकारों, पोषक तत्वों के अपर्याप्त सेवन, या आनुवंशिक कारणों से जुड़े हो सकते हैं। सटीक कारण जानने और उचित इलाज के लिए डॉक्टर से आगे मूल्यांकन कराना जरूरी है। अपने ALP स्तर की जांच कराना चाहते हैं? Metropolis Healthcare आपको सटीक निदान पाने में मदद करता है। भारत भर के बेहतरीन डॉक्टरों और अस्पतालों का भरोसा प्राप्त Metropolis Labs में विशेषज्ञ फ्लेबोटॉमिस्ट्स द्वारा व्यापक, अत्याधुनिक ब्लड टेस्टिंग सुविधाएँ उपलब्ध हैं।
खुजली और त्वचा में खुजली (प्रुराइटस): कारण, इलाज और घरेलू उपाय
खुजली क्या होती है? खुजली, जिसे प्रुराइटस (Pruritus) भी कहा जाता है, एक असहज एहसास है जो बार-बार खरोंचने की इच्छा पैदा करता है। यह त्वचा या श्लेष्म झिल्ली (म्यूकस मेम्ब्रेन) को प्रभावित कर सकती है और अक्सर खुद कोई बीमारी न होकर किसी अंदरूनी समस्या का लक्षण होती है। खुजली की तीव्रता और अवधि अलग-अलग हो सकती है—हल्की और कुछ समय के लिए होने से लेकर लंबे समय तक बनी रहने वाली और परेशान करने वाली तक। खुजली के सबसे आम कारण क्या हैं? खुजली कई वजहों से हो सकती है। त्वचा में खुजली के कुछ सबसे आम कारण त्वचा से जुड़ी समस्याएँ हैं जैसे एक्ज़िमा, सोरायसिस और डर्मेटाइटिस। रसायनों, पौधों या कुछ खास खाद्य पदार्थों से एलर्जी (एलर्जिक रिएक्शन) भी खुजली का कारण बन सकती है। कीड़े के काटने, त्वचा का सूखापन, और अत्यधिक पसीना आना भी आम ट्रिगर हैं। इसके अलावा, शरीर की कुछ अंदरूनी स्थितियाँ जैसे लीवर या किडनी की बीमारी, थायरॉइड से जुड़े विकार, और डायबिटीज में भी खुजली एक लक्षण के रूप में दिख सकती है। मानसिक कारण जैसे तनाव और चिंता भी खुजली की अनुभूति को बढ़ा सकते हैं। क्या तनाव से खुजली के लक्षण बढ़ सकते हैं? हाँ, तनाव खुजली के लक्षणों को बढ़ा सकता है। तनाव और चिंता जैसे मानसिक कारण जटिल शारीरिक प्रक्रियाओं के जरिए खुजली की अनुभूति को ट्रिगर कर सकते हैं या अधिक तेज कर सकते हैं। तनाव के दौरान शरीर कुछ न्यूरोट्रांसमीटर और हार्मोन छोड़ता है, जो त्वचा की नसों के सिरों को उत्तेजित कर सकते हैं, जिससे खुजली ज्यादा महसूस होती है। साथ ही, तनाव शरीर की प्रतिरक्षा क्षमता को कमजोर कर देता है, जिससे व्यक्ति एक्ज़िमा या सोरायसिस जैसी सूजन वाली त्वचा स्थितियों के प्रति अधिक संवेदनशील हो सकता है—और इनमें अक्सर खुजली साथ में होती है। खुजली के प्रकार कौन-कौन से हैं? खुजली स्थान, अवधि और कारणों के आधार पर अलग-अलग प्रकार की हो सकती है। खुजली या प्रुराइटस के कुछ रूप इस प्रकार हैं: स्थानीय खुजली: यह शरीर के किसी खास हिस्से में होती है और अक्सर बाहरी कारणों जैसे कीड़े के काटने, किसी चुभन पैदा करने वाली चीज के संपर्क, या एक्ज़िमा/डर्मेटाइटिस जैसी स्थानीय त्वचा समस्याओं से जुड़ी होती है। सामान्य (पूरे शरीर में) खुजली: इसमें पूरे शरीर में खुजली होती है और यह लीवर रोग, किडनी फेल्योर, या स्केबीज/चिकनपॉक्स जैसी कुछ संक्रमण स्थितियों का लक्षण हो सकती है। न्यूरोपैथिक खुजली: यह तंत्रिका तंत्र में गड़बड़ी या नुकसान के कारण होती है, जिससे खुजली के संकेत असामान्य तरीके से भेजे जाते हैं। यह न्यूरोपैथी, मल्टिपल स्क्लेरोसिस या स्पाइनल कॉर्ड इंजरी जैसी स्थितियों में हो सकती है। साइकोजेनिक खुजली: यह बिना किसी स्पष्ट शारीरिक कारण के तनाव, चिंता या ऑब्सेसिव-कम्पल्सिव डिसऑर्डर जैसी मानसिक वजहों से होती है। त्वचा में खुजली के घरेलू उपाय त्वचा में खुजली के लिए कुछ घरेलू उपाय बिना दवा के भी राहत दे सकते हैं। एलोवेरा जेल या कैलामाइन लोशन त्वचा पर लगाने से खुजली शांत हो सकती है और सूजन कम हो सकती है। गुनगुने पानी से नहाते समय कोलॉइडल ओटमील या बेकिंग सोडा मिलाने से खुजली में आराम मिल सकता है। ओमेगा-3 फैटी एसिड से भरपूर भोजन जैसे सैल्मन या अलसी (फ्लैक्ससीड) को आहार में शामिल करने से अंदर से सूजन कम करने में मदद मिल सकती है। त्वचा को नियमित रूप से मॉइस्चराइज़ करें ताकि सूखापन न बढ़े, क्योंकि सूखी त्वचा खुजली को बढ़ा सकती है। खरोंचने से बचें, क्योंकि इससे त्वचा और ज्यादा चिढ़ सकती है और खुजली बढ़ सकती है। ढीले-ढाले, सांस लेने वाले कपड़े पहनें, ताकि त्वचा में जलन कम हो और खुजली वाली त्वचा को ठीक होने में मदद मिले। हालाँकि, यदि घरेलू उपायों के बावजूद खुजली बनी रहे या बढ़ती जाए, तो किसी हेल्थकेयर प्रोफेशनल से सलाह लेना जरूरी है। खुजली का इलाज क्या है? त्वचा में खुजली का इलाज उसकी गंभीरता और त्वचा में खुजली के कारणों पर निर्भर करता है: कुछ गंभीर मामलों या किसी अंदरूनी बीमारी की स्थिति में डॉक्टर द्वारा लिखी जाने वाली दवाएँ जैसे ओरल कॉर्टिकोस्टेरॉइड, इम्यूनोसप्रेसेंट या एंटिफंगल दवाएँ आवश्यक हो सकती हैं। फोटोथेरेपी (खास तरह की रोशनी की तरंगों के संपर्क में रखना) कुछ त्वचा स्थितियों में प्रभावी हो सकती है, जो खुजली पैदा करती हैं। यदि खुजली के पीछे लीवर या किडनी जैसी अंदरूनी समस्याएँ हों, तो लंबे समय की राहत के लिए उनका उचित मेडिकल मैनेजमेंट जरूरी होता है। खुजली की वजह जानने के लिए कौन-कौन से टेस्ट किए जाते हैं? खुजली की असली वजह जानने के लिए अलग-अलग जांचें की जा सकती हैं, जैसे: स्किन बायोप्सी: इसमें त्वचा का छोटा-सा नमूना लेकर माइक्रोस्कोप के नीचे जांच की जाती है, ताकि किसी असामान्यता या त्वचा की बीमारी का पता चल सके। ब्लड टेस्ट: इसमें खून में कुछ पदार्थों का स्तर देखा जाता है जैसे लीवर एंजाइम, थायरॉइड हार्मोन या खास एंटीबॉडी, ताकि खुजली से जुड़ी अंदरूनी स्थितियाँ पहचानी जा सकें। एलर्जी टेस्ट: इससे उन एलर्जन्स की पहचान होती है जो एलर्जी और खुजली को ट्रिगर कर रहे हों। इमेजिंग टेस्ट: जैसे अल्ट्रासाउंड या एमआरआई—इनका उपयोग लीवर या किडनी जैसी अंदरूनी अंगों की समस्याओं की जांच के लिए किया जा सकता है, जो खुजली से जुड़ी हो सकती हैं। खुजली से कैसे छुटकारा पाएं? खुजली से राहत पाने के लिए नीचे दिए गए सुझाव अपनाएँ: ठंडी पट्टी या आइस पैक लगाएँ, इससे त्वचा सुन्न हो सकती है, सूजन कम होती है और राहत मिल सकती है। अपने घर का वातावरण साफ रखें और धूल के कण (डस्ट माइट) या पालतू जानवरों के बाल/रूसी (पेट डैंडर) जैसे एलर्जन्स से बचाव करें, क्योंकि संवेदनशील लोगों में ये खुजली बढ़ा सकते हैं। एलर्जी से होने वाली खुजली में ओवर-द-काउंटर एंटीहिस्टामिन लेने पर विचार किया जा सकता है। टॉपिकल कॉर्टिकोस्टेरॉइड सूजन को निशाना बनाकर खुजली में राहत दे सकते हैं। भविष्य में खुजली से कैसे बचें? आगे चलकर खुजली से बचाव के लिए: त्वचा को हाइड्रेट रखने के लिए नियमित मॉइस्चराइज़ करें। माइल्ड, बिना खुशबू (फ्रैग्रेन्स-फ्री) वाले स्किनकेयर प्रोडक्ट्स इस्तेमाल करें। बहुत गर्म पानी से न नहाएँ और तेज/हार्श साबुन से बचें। ढीले-ढाले, सांस लेने वाले कपड़े पहनें। संतुलित आहार और तनाव प्रबंधन तकनीकों के साथ स्वस्थ जीवनशैली अपनाएँ। अगर मेरी त्वचा में खुजली है, तो मुझे क्या महसूस हो सकता है? अगर आपकी त्वचा में खुजली है, तो आपको असहजता, जलन जैसी परेशानी और खरोंचने की इच्छा महसूस हो सकती है। खुजली की तीव्रता और अवधि वजह पर निर्भर करती है और कई बार इसके साथ त्वचा पर दिखने वाले बदलाव या घाव/दाने भी हो सकते हैं। खुजली होने पर डॉक्टर को कब दिखाना चाहिए? अगर खुजली कुछ हफ्तों से ज्यादा समय तक बनी रहे, बहुत ज्यादा हो और रोजमर्रा के कामों में बाधा बने, या इसके साथ रैश, बुखार, थकान जैसे अन्य लक्षण हों, या ओवर-द-काउंटर इलाज से राहत न मिले—तो डॉक्टर को दिखाना चाहिए। लगातार खुजली किसी अंदरूनी बीमारी का संकेत हो सकती है, जिस पर ध्यान देना जरूरी है। निष्कर्ष अंत में, खुजली भले ही आम समस्या हो, लेकिन यह जीवन की गुणवत्ता पर असर डाल सकती है—हल्की असहजता से लेकर गंभीर परेशानी तक। हल्के मामलों में त्वचा में खुजली के घरेलू उपाय राहत दे सकते हैं, लेकिन लगातार या बहुत ज्यादा खुजली होने पर डॉक्टर से सलाह लेना जरूरी है, ताकि असली कारण का इलाज किया जा सके। सही स्किनकेयर, जीवनशैली में बदलाव और ट्रिगर्स से बचाव—ये बचाव के लिए बेहद अहम हैं। सम्पूर्ण डायग्नोस्टिक जांचों के लिए आज ही Metropolis Labs में अपॉइंटमेंट लें। यदि आप हमारी डायग्नोस्टिक लैब नहीं आ पा रहे हैं, तो हम घर पर सैंपल कलेक्शन की सुविधा भी देते हैं। अपना टेस्ट अभी बुक करें।
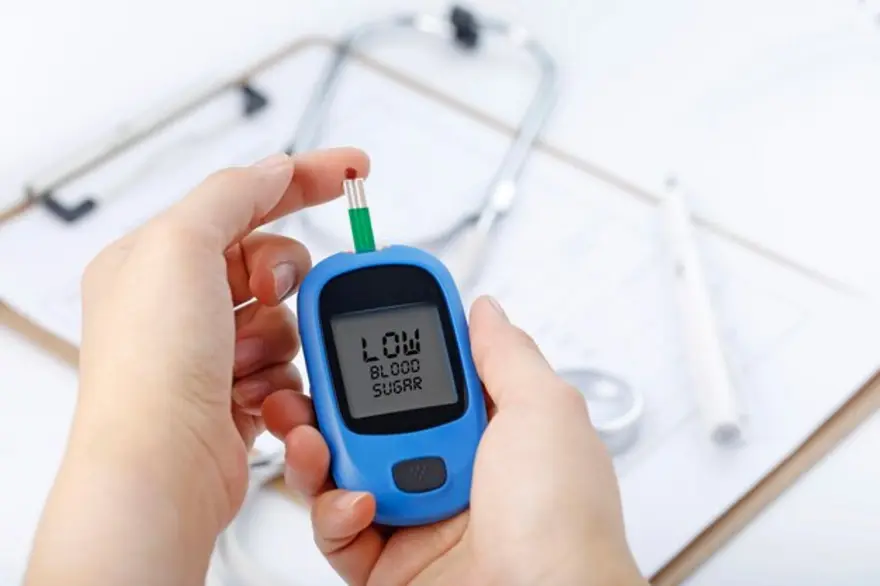
हाइपोग्लाइसीमिया (कम रक्त शर्करा) को समझने और संभालने की गाइड
हाइपोग्लाइसीमिया एक आम स्थिति है, जो कई तरह के लक्षण पैदा कर सकती है और आपकी शारीरिक सेहत को प्रभावित करती है। हाइपोग्लाइसीमिया के कारण और संकेत पहचानना जरूरी है, क्योंकि अगर इसका इलाज न किया जाए, तो यह गंभीर स्वास्थ्य जोखिम पैदा कर सकता है। इस जानकारीपूर्ण लेख में हम हाइपोग्लाइसीमिया के कारणों, लक्षणों और इसे रोकने की प्रभावी रणनीतियों पर चर्चा करेंगे। हाइपोग्लाइसीमिया (कम रक्त शर्करा) क्या है? हाइपोग्लाइसीमिया, जिसे आम भाषा में कम रक्त शर्करा कहा जाता है, तब होता है जब आपके रक्त में ग्लूकोज़ की मात्रा सामान्य स्तर से नीचे चली जाती है। ग्लूकोज़ आपके शरीर का प्रमुख ऊर्जा स्रोत है, खासकर दिमाग के लिए। ग्लूकोज़ की कमी शरीर के कई अंग-तंत्रों पर असर डाल सकती है। आमतौर पर यह तब देखा जाता है जब आपका ब्लड ग्लूकोज़ स्तर 70 milligrams per deciliter (mg/dL) से नीचे चला जाए। हालांकि, हाइपोग्लाइसीमिया के स्तर का सटीक लक्ष्य-सीमा उम्र, कुल स्वास्थ्य, और डायबिटीज होने या न होने जैसे कारकों के आधार पर बदल सकती है। यदि आपको टाइप 1 डायबिटीज है, तो आपको कम रक्त शर्करा के एपिसोड अक्सर हो सकते हैं। हाइपोग्लाइसीमिया कितना आम है? हाइपोग्लाइसीमिया शब्द का सबसे ज्यादा संबंध डायबिटीज से जोड़ा जाता है, खासकर तब जब आप इंसुलिन या अन्य एंटी-डायबिटिक दवाएं ले रहे हों। डायबिटीज वाले लोगों में यह काफी आम है—कुछ अध्ययनों के अनुसार डायबिटीज वाले हर तीन में से एक व्यक्ति को हाइपोग्लाइसीमिया हो सकता है। भारत में टाइप II डायबिटीज के मरीजों पर आधारित एक अध्ययन में हाइपोग्लाइसीमिया का प्रचलन लगभग 57% पाया गया। हालांकि यह उन लोगों को भी प्रभावित कर सकता है जिन्हें डायबिटीज नहीं है। इसका प्रचलन हाइपोग्लाइसीमिया के कारणों के आधार पर बदलता रहता है। हाइपोग्लाइसीमिया (कम रक्त शर्करा) के संकेत और लक्षण क्या हैं? कुछ सामान्य हाइपोग्लाइसीमिया के लक्षण जो आप महसूस कर सकते हैं: हाइपोग्लाइसीमिया के शुरुआती लक्षण में हाथों में खासकर कंपकंपी या कांपना शामिल हो सकता है। यह कम रक्त शर्करा पर शरीर की “स्ट्रेस प्रतिक्रिया” के कारण होता है। ठंडी या सामान्य मौसम में भी जरूरत से ज्यादा पसीना आना कम रक्त शर्करा आपके मूड पर असर डाल सकती है, जिससे चिड़चिड़ापन, मूड स्विंग्स और चिंता हो सकती है। अक्सर थकान और सुस्ती महसूस होना दिमाग तक पर्याप्त ग्लूकोज़ न पहुंचने पर चक्कर आना या हल्कापन लगना, जिससे अस्थिरता महसूस हो सकती है। शरीर कम रक्त शर्करा पर भूख का संकेत दे सकता है, भले ही आपने हाल ही में खाना खाया हो। आंखों के कामकाज पर असर के कारण धुंधला दिखना या नजर कमजोर लगना कम रक्त शर्करा के लक्षण के रूप में सिरदर्द हो सकता है। गंभीर स्थिति में हाइपोग्लाइसीमिया के कारण बोलने में दिक्कत, भ्रम, और तालमेल (कोऑर्डिनेशन) में परेशानी हो सकती है, जो नशे जैसी लग सकती है। बहुत गंभीर मामलों में, बिना इलाज के हाइपोग्लाइसीमिया से बेहोशी भी हो सकती है। हाइपोग्लाइसीमिया के लक्षण कब दिखाई देते हैं? हाइपोग्लाइसीमिया के लक्षण कब शुरू होंगे, यह उसके कारणों और कम रक्त शर्करा की गंभीरता पर निर्भर करता है। नीचे कुछ स्थितियां दी गई हैं, जब आप हाइपोग्लाइसीमिया के लक्षण महसूस कर सकते हैं: अगर आपको डायबिटीज है, तो लक्षण भोजन के बाद अपेक्षाकृत जल्दी भी दिख सकते हैं। ऐसा तब होता है जब भोजन के जवाब में जरूरत से ज्यादा इंसुलिन रिलीज हो जाता है और रक्त शर्करा तेजी से गिर जाती है। व्यायाम के दौरान मांसपेशियां ज्यादा ग्लूकोज़ लेने लगती हैं, जिससे हाइपोग्लाइसीमिया हो सकता है। कुछ मामलों में, हाइपोग्लाइसीमिया खाने के कई घंटे बाद भी हो सकता है। यह देर से होने वाली प्रतिक्रिया अचानक हो सकती है और कम रक्त शर्करा के लक्षण दिखा सकती है। यदि आपको डायबिटीज है, तो रात में भी हाइपोग्लाइसीमिया हो सकता है, जो आपकी नींद को प्रभावित कर सकता है। इसे रात्रिकालीन हाइपोग्लाइसीमिया कहा जाता है और इससे रात में पसीना, बुरे सपने या सुबह सिरदर्द जैसे लक्षण हो सकते हैं। अल्कोहल का सेवन, खासकर खाली पेट या अधिक मात्रा में, हाइपोग्लाइसीमिया कर सकता है। यह ग्लूकोज़ बनना (ग्लुकोनियोजेनेसिस) और लिवर से ग्लूकोज़ रिलीज होना रोकता है। इससे लिवर का सामान्य काम प्रभावित होता है और रक्त शर्करा बनाए रखने की क्षमता कम होती है। लक्षण पीते समय या कई घंटे बाद भी आ सकते हैं। कुछ दवाएं, खासकर डायबिटीज की दवाएं (जैसे इंसुलिन या सल्फ़ोनाइलयूरिया), हाइपोग्लाइसीमिया कर सकती हैं। दवा लेने के कुछ घंटों के भीतर लक्षण आ सकते हैं, और शुरुआत पर डोज़ व व्यक्ति की प्रतिक्रिया जैसे कारक असर डालते हैं। कम रक्त शर्करा की जटिलताएं क्या हैं? हाइपोग्लाइसीमिया से जुड़ी कुछ आम जटिलताएं: कम हाइपोग्लाइसीमिया के स्तर आपके अंतःस्रावी तंत्र (हार्मोन तंत्र) को प्रभावित कर सकते हैं और हार्मोन असंतुलन में योगदान दे सकते हैं। हाइपोग्लाइसीमिया, खासकर जब गंभीर हो, संवेदनशील व्यक्तियों में दौरे (सीज़र्स) करा सकता है। लंबे समय तक बना रहने वाला हाइपोग्लाइसीमिया सोचने-समझने की क्षमता पर असर डाल सकता है। बार-बार कम रक्त शर्करा होने से हृदय-धमनी से जुड़ी समस्याओं का जोखिम बढ़ सकता है, जिससे हृदय रोग और उससे संबंधित जटिलताएं बढ़ सकती हैं। गंभीर हाइपोग्लाइसीमिया का संबंध मृत्यु के बढ़े हुए जोखिम से भी पाया गया है। डायबिटीज वाले लोगों में हाइपोग्लाइसीमिया (कम रक्त शर्करा) क्यों होता है? डायबिटीज वाले लोगों में हाइपोग्लाइसीमिया का मुख्य कारण इंसुलिन, दवा, भोजन और शारीरिक गतिविधि के बीच असंतुलन होता है। प्रमुख हाइपोग्लाइसीमिया के कारण: इंसुलिन की ज्यादा मात्रा या तालमेल न बैठना: बहुत ज्यादा इंसुलिन या कुछ डायबिटीज की दवाएं रक्त से जरूरत से ज्यादा ग्लूकोज़ हटवा देती हैं, जिससे हाइपोग्लाइसीमिया हो सकता है। भोजन छोड़ना या देर करना: भोजन मिस करना या भोजन के बीच बहुत देर हो जाना इंसुलिन स्तर और उपलब्ध ग्लूकोज़ के संतुलन को बिगाड़ सकता है, जिससे कम रक्त शर्करा हो सकती है। कार्बोहाइड्रेट का अपर्याप्त सेवन: कार्बोहाइड्रेट शरीर के लिए ग्लूकोज़ का मुख्य स्रोत हैं। इन्हें कम लेना हाइपोग्लाइसीमिया में योगदान दे सकता है। बहुत ज्यादा शारीरिक गतिविधि: इंसुलिन डोज़ या कार्बोहाइड्रेट सेवन में बदलाव किए बिना कड़ा व्यायाम करने से व्यायाम के दौरान या बाद में कम रक्त शर्करा हो सकती है। ग्लूकागॉन प्रतिक्रिया में कमी: डायबिटीज में अक्सर शरीर की ग्लूकागॉन (एक हार्मोन जो रक्त शर्करा बढ़ाता है) रिलीज करने की क्षमता कम हो जाती है, जिससे कम रक्त शर्करा को जल्दी ठीक करना मुश्किल हो सकता है। डायबिटीज न होने पर हाइपोग्लाइसीमिया क्यों होता है? डायबिटीज के बिना हाइपोग्लाइसीमिया आमतौर पर दो रूपों में देखा जाता है: रिएक्टिव हाइपोग्लाइसीमिया और फास्टिंग हाइपोग्लाइसीमिया। रिएक्टिव हाइपोग्लाइसीमिया रिएक्टिव हाइपोग्लाइसीमिया में कम रक्त शर्करा के एपिसोड आमतौर पर खाने के 2-5 घंटे बाद होते हैं, खासकर जब भोजन में कार्बोहाइड्रेट ज्यादा हों। इसे पोस्टप्रैंडियल हाइपोग्लाइसीमिया भी कहा जाता है। फास्टिंग हाइपोग्लाइसीमिया के विपरीत, रिएक्टिव हाइपोग्लाइसीमिया भोजन के बाद अपेक्षाकृत जल्दी दिखता है। इसका सटीक कारण पूरी तरह स्पष्ट नहीं है, लेकिन माना जाता है कि सफेद ब्रेड, सफेद चावल, आलू आदि जैसे सरल कार्बोहाइड्रेट लेने पर इंसुलिन जरूरत से ज्यादा रिलीज हो जाता है। रिएक्टिव हाइपोग्लाइसीमिया के सामान्य लक्षणों में कंपकंपी, पसीना, चिड़चिड़ापन, भ्रम और चक्कर शामिल हैं। ये लक्षण इंसुलिन की शुरुआती बढ़ोतरी के बाद रक्त ग्लूकोज़ के तेजी से गिरने के कारण होते हैं। फास्टिंग हाइपोग्लाइसीमिया फास्टिंग हाइपोग्लाइसीमिया का मतलब है लंबे समय तक कुछ न खाने के बाद कम रक्त शर्करा होना—आमतौर पर उपवास के दौरान या भोजन के बीच बहुत लंबे अंतराल में। रिएक्टिव हाइपोग्लाइसीमिया भोजन के बाद होता है, जबकि फास्टिंग हाइपोग्लाइसीमिया में भोजन न मिलने की अवधि में रक्त ग्लूकोज़ गिरता है। इस स्थिति में कई कारक योगदान दे सकते हैं: ग्लूकोज़ बनाने की क्षमता में कमी: उपवास के समय शरीर लिवर में जमा ग्लाइकोजन से ग्लूकोज़ बनाकर काम चलाता है। जो स्थितियां इस प्रक्रिया को बाधित करती हैं—जैसे लिवर रोग या कुछ एंजाइम की कमी (जैसे ग्लूकोज़-6-फॉस्फेटेज़)—फास्टिंग हाइपोग्लाइसीमिया का कारण बन सकती हैं। नॉन-आइलैट सेल ट्यूमर हाइपोग्लाइसीमिया (NICTH): यह एक दुर्लभ स्थिति है, जिसमें पैंक्रियाज़ के आइलैट्स के बाहर के ट्यूमर ऐसे पदार्थ बनाते हैं जो हाइपोग्लाइसीमिया कर देते हैं। ये पदार्थ इंसुलिन जैसी गतिविधि बढ़ाते हैं, जिससे ग्लूकोज़ का अत्यधिक उपयोग होने लगता है। NICTH अक्सर बड़े, तेजी से बढ़ने वाले ट्यूमर से जुड़ा होता है और इससे गंभीर, बार-बार होने वाले कम रक्त शर्करा के एपिसोड हो सकते हैं। एड्रिनल अपर्याप्तता: इसमें कोर्टिसोल (एक हार्मोन जो लिवर से ग्लूकोज़ रिलीज में मदद करता है) कम बनता है, जिससे हाइपोग्लाइसीमिया हो सकता है। कोर्टिसोल की कमी रक्त शर्करा बनाए रखने की क्षमता को कमजोर करती है और ग्लूकोज़ स्तर गिर सकते हैं। ट्यूमर: पैंक्रियाज़ के ट्यूमर, खासकर इंसुलिनोमा, इंसुलिन ज्यादा बनाकर हाइपोग्लाइसीमिया करते हैं। इंसुलिन कोशिकाओं में ग्लूकोज़ पहुंचाने में मदद करता है, लेकिन ट्यूमर से इंसुलिन का अत्यधिक स्राव रक्त शर्करा को तेज और अनियंत्रित तरीके से गिरा देता है। आहार से ग्लूकोज़ न मिलने पर भी इंसुलिन लगातार निकलता रहता है, जिससे बार-बार और कभी-कभी गंभीर हाइपोग्लाइसीमिक एपिसोड हो सकते हैं। एंटीबायोटिक का उपयोग: कुछ एंटीबायोटिक, जैसे क्विनोलोन और सल्फ़ोनामाइड, बहुत दुर्लभ मामलों में साइड इफेक्ट के रूप में हाइपोग्लाइसीमिया कर सकते हैं। ये इंसुलिन के रिलीज या असर में हस्तक्षेप कर सकते हैं, जिससे रक्त शर्करा कम हो जाती है। डायबिटीज वाले लोगों में हाइपोग्लाइसीमिया का निदान कैसे होता है? क्लिनिकल सेटिंग में, व्हिपल्स ट्रायएड—हाइपोग्लाइसीमिया से मेल खाते लक्षण, कम रक्त ग्लूकोज़ रीडिंग, और ग्लूकोज़ देने पर लक्षणों में राहत—ये 3 मानदंड हाइपोग्लाइसीमिया के निदान में उपयोग किए जाते हैं: कंपकंपी, पसीना, चिड़चिड़ापन और भ्रम जैसे हाइपोग्लाइसीमिया के लक्षणों को पहचानना। ग्लूकोमीटर से नियमित ब्लड ग्लूकोज़ मॉनिटरिंग करके कम रक्त शर्करा का पता लगाना। लक्ष्य सीमा से नीचे की रीडिंग हाइपोग्लाइसीमिया का संकेत देती है। कन्टिन्युअस ग्लूकोज़ मॉनिटरिंग (CGM) सिस्टम पूरे दिन रियल-टाइम ग्लूकोज़ रीडिंग देते हैं, जिससे रक्त शर्करा के रुझान और संभावित हाइपोग्लाइसीमिक एपिसोड का विस्तृत चित्र मिलता है। हीमोग्लोबिन ए1सी (HbA1c) टेस्ट कई महीनों की औसत रक्त ग्लूकोज़ मात्रा बताता है, जिससे कुल ग्लाइसेमिक नियंत्रण का अंदाजा मिलता है। लगातार कम स्तर हाइपोग्लाइसीमिया के बढ़े हुए जोखिम का संकेत दे सकते हैं। डायबिटीज न होने पर हाइपोग्लाइसीमिया का निदान कैसे होता है? नॉन-डायबिटिक लोगों में हाइपोग्लाइसीमिया के निदान में शामिल हो सकता है: फास्टिंग टेस्ट: निगरानी में उपवास वाले टेस्ट किए जाते हैं, ताकि देखा जा सके कि बिना खाए रहने पर आपकी रक्त शर्करा कैसे बदलती है। हार्मोन और मेटाबॉलिक पैनल: इंसुलिन, कोर्टिसोल और अन्य हार्मोन स्तर मापे जाते हैं, साथ ही लिवर और किडनी फंक्शन की जांच की जाती है, ताकि हाइपोग्लाइसीमिया में योगदान देने वाले कारणों का पता चल सके। इमेजिंग जांच: सीटी स्कैन जैसी इमेजिंग से पैंक्रियाज़ जैसे अंगों में ट्यूमर या अन्य असामान्यताएं ढूंढी जा सकती हैं। मिक्स्ड मील टॉलरेंस टेस्ट (MMTT): इसमें वसा, प्रोटीन और शुगर वाला एक लिक्विड मील पेय लेने के बाद इंसुलिन बनने की प्रतिक्रिया देखी जाती है, ताकि यह जांचा जा सके कि आपका पैंक्रियाज़ ठीक से काम कर रहा है या नहीं। हाइपोग्लाइसीमिया (कम रक्त शर्करा) का इलाज कैसे होता है? हाइपोग्लाइसीमिया का इलाज, चाहे आपको डायबिटीज हो या न हो, मुख्य रूप से रक्त शर्करा को जल्दी बढ़ाने पर केंद्रित होता है ताकि लक्षणों से राहत मिल सके। हाइपोग्लाइसीमिया के इलाज के सामान्य तरीके: